
“ Doktor, was ist SCAD?“
Sie war eine 39-jährige mehrfache Frau, die zur Beurteilung von Brustschmerzen zugelassen wurde, die beim Fernsehen begannen. Brustschmerzen wurden als moderate Intensität, substernaler Brustdruck, schlimmer mit Anstrengung beschrieben. Keine jüngsten Fieber, Schüttelfrost, Durchfall oder soziale Stressoren. Sie hatte keine Risikofaktoren für koronare Herzkrankheiten (CAD) und keine Familienanamnese mit frühem CAD. Bei der Aufnahme waren ihre Vitalwerte stabil.,
Das Elektrokardiogramm (EKG) zeigte einen Sinusrhythmus ohne ST-T-Veränderungen in Bezug auf Ischämie. Laborergebnisse zeigten einen erhöhten Troponinspiegel. Das transthorakale Echokardiogramm zeigte eine normale linksventrikuläre (LV) systolische Funktion, eine normale LV-Wandbewegung und keine signifikante Klappenerkrankung. Ihre Brustschmerzen lösten sich mit sublingualem Nitroglycerin auf.
Ich informierte sie, dass ich besorgt war, dass sie SCAD (spontane Koronararteriendissektion) hatte, und empfahl ein Koronarangiogramm. Mein Patient und die Krankenschwester waren beide überrascht, da keiner von dem Begriff „SCAD“ gehört hatte.,“
Definition, Epidemiologie, Pathophysiologie
 Klicken Sie auf das Bild oben für eine größere Ansicht.
Klicken Sie auf das Bild oben für eine größere Ansicht. SCAD ist eine nichtatherosklerotische Ursache für akutes Koronarsyndrom und plötzlichen Herztod. SCAD ist definiert als eine nicht iatrogene, nichttraumatische Dissektion einer epikardialen Koronararterie und/oder intramuralen Hämatombildung, die zu einem teilweisen oder vollständigen Verschluss der Koronararterie führt.,1,2
SCAD betrifft vorwiegend prä-und perimenopausale Frauen und ist eine häufige Ursache für Myokardinfarkt in der Schwangerschaft und in der postpartalen Phase. Das Durchschnittsalter für SCAD bei Frauen liegt zwischen 42 und 53 Jahren.
Prädisponierende Risikofaktoren sind fibromuskuläre Dysplasie, weibliches Geschlecht und Bindegewebserkrankungen. Intensiver emotionaler Stress, intensive körperliche Anstrengung, insbesondere Valsalva-Aktivitäten und hormonelle Schwankungen, sind mit SCAD verbunden.,
SCAD ist durch die spontane Entwicklung eines intramuralen Hämatoms innerhalb der Koronararterienwand gekennzeichnet, das das wahre Lumen verengt und Myokardischämie und/oder Infarkt verursacht. Intimale Dissektion kann vorhanden sein.
Für die Pathophysiologie von SCAD wurden zwei Mechanismen vorgeschlagen.3,4 Die erste mechanistische Hypothese beinhaltet intimale Träne – und Mediendissektion mit der Schaffung eines falschen Lumens.
Die zweite beinhaltet Mediendissektion, Hämatombildung und luminale Kompression, aber keinen Intima-Riss., Im zweiten Mechanismus wird angenommen, dass arterielle Blutungen innerhalb des Vaso vasorum auftreten, was zu intramuralen Blutungen und anschließender luminaler Kompression führt.
Es wird vorgeschlagen, dass in einigen Fällen das große intramurale Hämatom in das wahre Lumen reißt. Die linke vordere absteigende (LAD) Arterie ist die am häufigsten betroffene Koronararterie in SCAD.
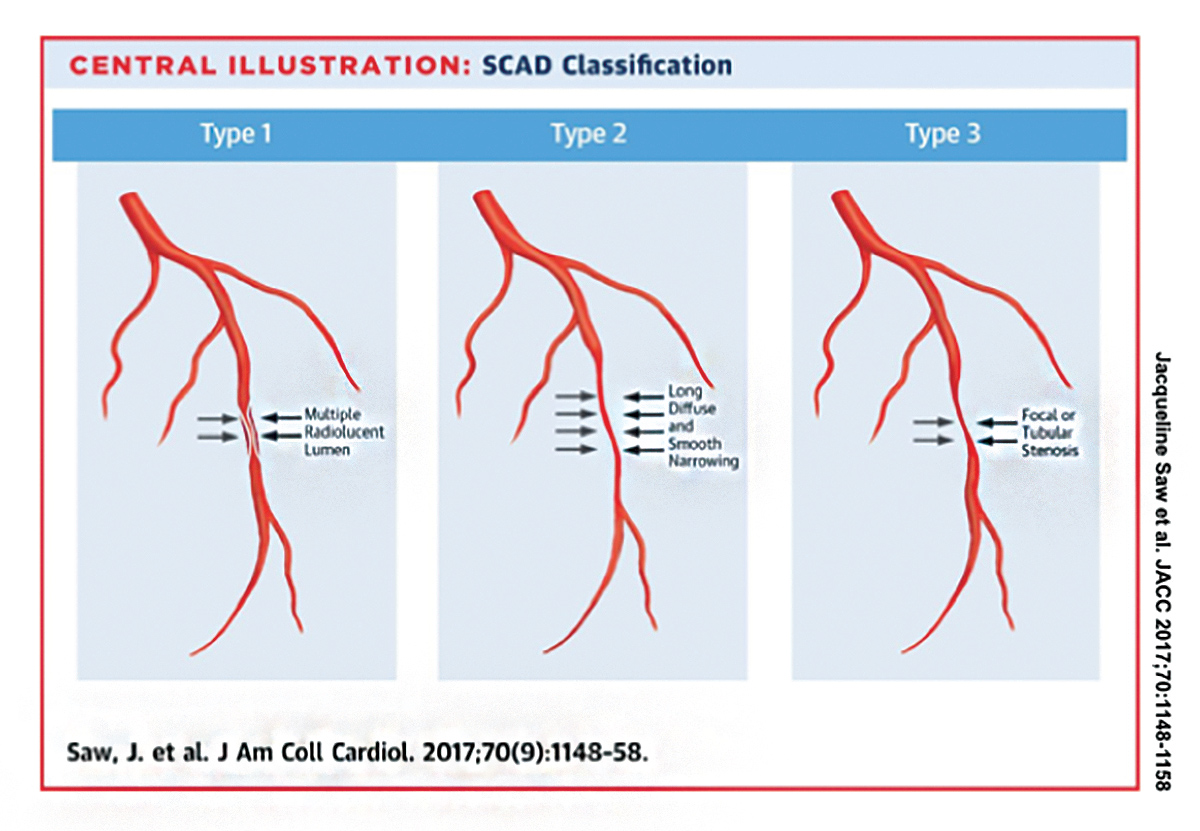
Angiographisch wurden drei Arten von SCAD identifiziert (Abbildung 1).5 Typ 1 SCAD wird durch Kontrastfarbstofffärbung identifiziert, die doppelte oder mehrfache radiolucent Lumen zeigt, die durch radiolucent Flap getrennt sind., Typ-2-SCAD wird durch diffuse luminale Verengung oder Stenose (normalerweise >20 mm) der Koronararterie ohne Dissektion identifiziert.
Typ-2-SCAD ist die häufigste Art von SCAD und wurde bei über 60 Prozent der SCAD-Patienten berichtet. Die alleinige Abhängigkeit von den traditionellen angiographischen Befunden mehrerer Lumen oder Kontrastfärbungen der Arterienwände würde bei mehr als der Hälfte der SCAD-Patienten zu einer Fehldiagnose führen.,
Typ-3-SCAD ist selten und ahmt Atherosklerose nach, wenn eine fokale oder tubuläre Stenose vorliegt (<20 mm), aber keine Atherosklerose in den anderen Koronararterien. Intrakoronare Bildgebung ist normalerweise erforderlich, um Typ-3-SCAD zu bestätigen.
Klinische Darstellung und Diagnose
 Klicken Sie auf das Bild oben für eine größere Ansicht.
Klicken Sie auf das Bild oben für eine größere Ansicht. Patienten treten normalerweise, aber nicht immer mit typischen Symptomen eines Myokardinfarkts auf. Labor-und EKG-Anomalien umfassen erhöhte Troponinspiegel und ST-Segment-Anomalien., Die invasive Koronarangiographie ist der „Goldstandard“ für die Diagnose von SCAD.
Obwohl die nichtinvasive kardiale Computertomographie-Angiographie (CTA) SCAD visualisieren kann, kann sie versehentlich übersehen oder nicht gut visualisiert werden.6,7 IVUS und optische Kohärenztomographie (OCT) sind wichtige zusätzliche Bildgebungsinstrumente während der invasiven Koronarangiographie,wenn die Diagnose unsicher ist, 8 tragen jedoch das zusätzliche Risiko einer iatrogenen Dissektion und sollten nicht routinemäßig angewendet werden.,
Das Management von SCAD
Das Management hängt vom klinischen Erscheinungsbild des Patienten, der hämodynamischen Stabilität, dem Koronarfluss und der betroffenen Koronararterie ab. Für klinisch stabile Patienten mit erhaltenem Koronararterienfluss wird im Allgemeinen ein konservatives medizinisches Management empfohlen. Dies basiert auf Beobachtungen, dass SCAD-Gefäße dazu neigen zu heilen, und intramurale Hämatome lösen sich im Laufe der Zeit auf. Der zeitliche Verlauf der Heilung erfolgt typischerweise um einen Monat.,1,2
Konservative medizinische Therapie mit niedrig dosiertem Aspirin für mindestens ein Jahr, Betablockade (falls verträglich) und Herzinsuffizienz Eine richtlinienorientierte medizinische Therapie (wenn LV systolische Dysfunktion vorhanden) wird empfohlen.
 Klicken Sie auf das Bild oben für eine größere Ansicht.
Klicken Sie auf das Bild oben für eine größere Ansicht. Die Verwendung von Statinen sollte auf der Grundlage von Richtlinien zur Primärprävention von CAD individualisiert werden. Chronische Antikoagulation ist nicht indiziert, es sei denn, es liegt ein anderer medizinischer Grund für eine systemische Antikoagulation vor.,
Konservativ verwaltete Patienten sollten mindestens drei Tage lang stationär überwacht werden, da einige Patienten Komplikationen entwickeln, die eine Notfallrevaskularisation erfordern. Bei Patienten mit hämodynamischer Instabilität, malignen Arrhythmien, rezidivierender Angina pectoris oder Beteiligung der linken Hauptarterie sollte dringend eine Revaskularisation in Betracht gezogen werden. Revaskularisation kann entweder mit PCI oder CABG durchgeführt werden.
Die Langzeitprognose für SCAD-Patienten ist gut, obwohl ein Rezidiv auftreten kann.,9 Es ist wichtig zu beachten, dass die Revaskularisation der Koronararterien das Wiederauftreten zukünftiger SCAD-Ereignisse nicht verhindert. Systemische Hypertension9 und Koronararterienortuosität10 wurden mit wiederkehrenden Ereignissen in Verbindung gebracht.
Je nach klinischer Darstellung des Patienten, koexistierenden extrakoronaren vaskulären Arteriopathien und Komorbiditäten kann ein multidisziplinäres teambasiertes Management erforderlich sein.,1
Ein extrakoronares arterielles Screening wird aufgrund der hohen Assoziation extrakoronarer vaskulärer Arteriopathien wie anderer isolierter Dissektionen, fibromuskulärer Dysplasie (FMD), Aneurysmen, Tortuosität und Dilatation dringend empfohlen.7 FMD ist die häufigste Arteriopathie im Zusammenhang mit SCAD.
Klicken Sie auf das Bild oben für eine größere Ansicht.
 Patienten Post-PCI Linken vorderen absteigenden Arterie
Patienten Post-PCI Linken vorderen absteigenden Arterie
Klicken Sie auf das Bild oben für eine größere Ansicht.,
Das Screening sollte mit einer CTA-oder Magnetresonanzangiographie (Kopf, Hals, Bauch und Becken) durchgeführt werden. Psychische Gesundheitsberatung kann für Patienten mit emotionaler Belastung im Zusammenhang mit SCAD erforderlich sein. Alle Patienten sollten zur kardialen Rehabilitation überwiesen werden. Obwohl den Patienten empfohlen wird, extreme körperliche Anstrengung einschließlich Leistungssport zu vermeiden, wird moderate körperliche Aktivität gefördert.
Eine Schwangerschaft wird nach einer Episode von SCAD nicht empfohlen. Wenn eine Schwangerschaft in Betracht gezogen wird, sollten mutter-fötale Medizin und Kardiologie während der Schwangerschaft beteiligt sein., Migräne ist eine häufige Komorbidität bei Patienten mit SCAD.
Patienten mit Migräne sollten vasokonstriktive Medikamente vermeiden und eine neurologische Überweisung kann erforderlich sein. Eine Überweisung an die medizinische Genetik kann insbesondere dann gerechtfertigt sein, wenn in der Familienanamnese ein früher plötzlicher Herztod oder vererbbare Bindegewebsstörungen vorliegen.
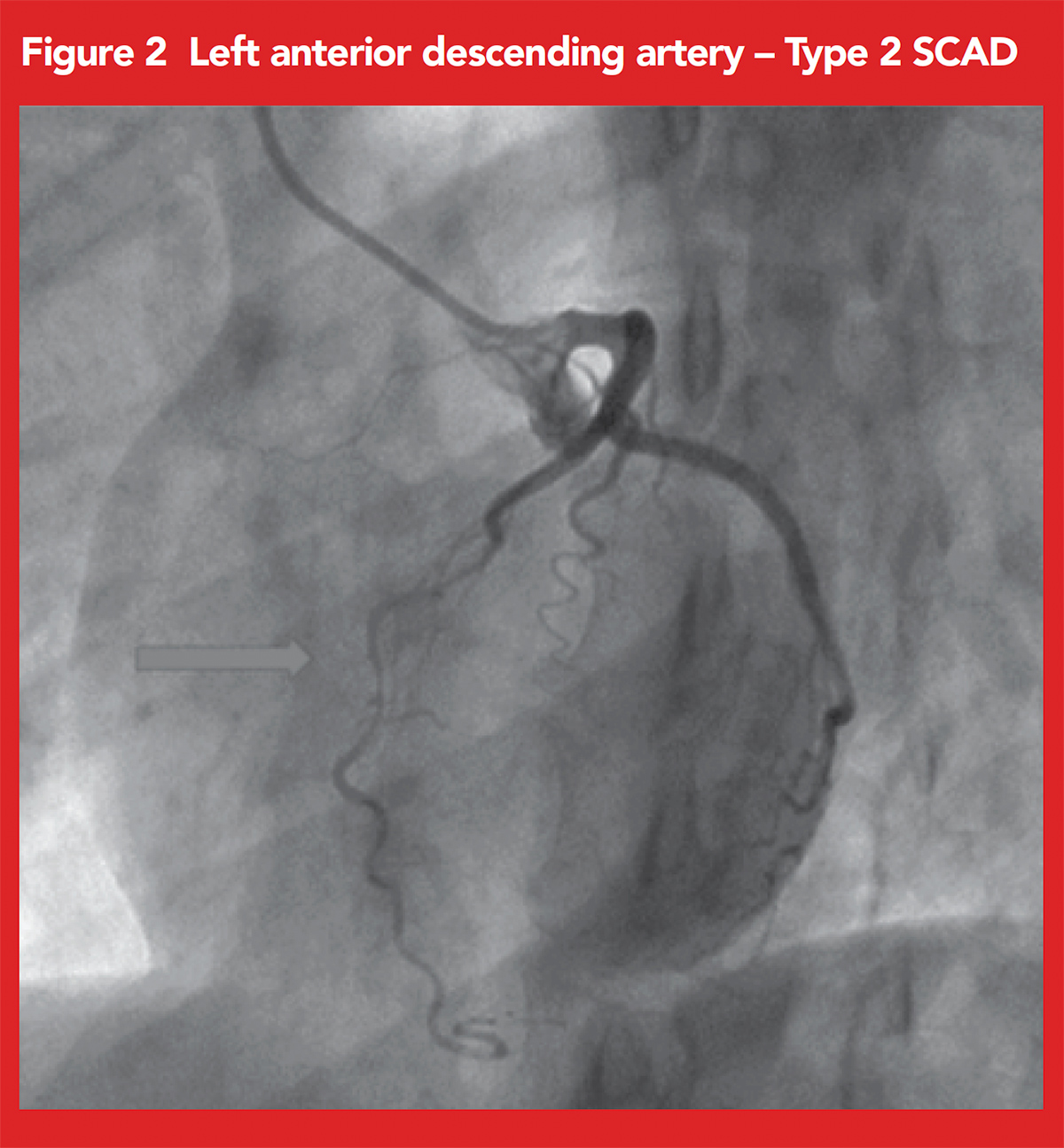
Unsere Patientin wurde einer Koronarangiographie unterzogen, die eine signifikante diffuse Verengung der Mittelscheitelmuskulatur bei Typ-2-SCAD zeigte (Abbildung 2).,
Aufgrund des Myokardinfarkts mit Ischämie-Risiko wurde eine klinische Entscheidung zur Durchführung einer PCI getroffen, die mit überlappenden arzneimittelelutierenden Stents durchgeführt wurde. Aspirin und Clopidogrel wurden ohne Statintherapie eingeleitet.
Ihre Koronarangiogrammbilder wurden an das SCAD-Register der Mayo Clinic gesendet, das die SCAD-Diagnose bestätigte. Kopf-Hals-CTA zeigte FMD in der distalen linken Wirbelarterie. Brust, Bauch und Becken CTA ergaben keine über vaskuläre Befunde. Sie war bei ihrem einjährigen kardiovaskulären Follow-up brustschmerzfrei.,
Abschließend ist es wichtig, die weiblich vorherrschenden Herz-Kreislauf-Erkrankungen bei Frauen mit Brustschmerzen zu berücksichtigen. Diese Bedingungen umfassen Takotsubo Kardiomyopathie und SCAD. SCAD sollte bei jüngeren und Frauen mittleren Alters ohne traditionelle Risikofaktoren für atherosklerotische CAD in Betracht gezogen werden, die Symptome für ein akutes Koronarsyndrom aufweisen.
Gesundheitsdienstleister und Patienten/Community-Aufklärung über weibliche vorherrschende Herz-Kreislauf-Erkrankungen ist wichtig.,11

Nkechi Ijioma, MD, FACC, ist eine interventionelle Kardiologe an Altru Health System Grand Forks, ND, clinical assistant professor an der University of North Dakota. Sie bedankt sich bei Sharonne N. Hayes, MD, FACC, und Marysia S. Hayes, MD, FACC, in der Mayo Clinic für ihre Expertenbewertung.,erimenopause, Koronargefäßanomalien, Elektrokardiographie, Arrhythmien, Herz, Atherosklerose, Tod, Plötzliche, Herz -, Brustschmerzen, Register, Herzinsuffizienz, Hämatom, Prognose, Primärprävention, Aneurysma, postpartale Periode, Bauch, Sport, Fieber, Bewegung, Komorbidität, Becken, Hämodynamik, Bindegewebserkrankungen, Migränestörungen, Überweisung und Beratung, Gesundheitspersonal, perkutane Koronarintervention, Beratung, Färbung und Kennzeichnung, Patiententententeam, Bindegewebe, Neurologie, Diabetes Mellitus, Typ 2
< Zurück zu Listings