
le diagnostic de MSK augmente
les urologues et les néphrologues spécialisés dans le traitement des calculs rénaux semblent rencontrer des patients atteints de rein éponge médullaire (MSK) beaucoup plus souvent 0,5-1% de la population générale.
Une explication potentielle est la fréquence élevée des calculs chez ces patients, près de 70%. Les pierres attirent l’attention sur elles-mêmes., Malgré tout, les renvois pour MSK semblent se produire à des taux toujours croissants, hors de proportion avec la prévalence de la maladie.
Une autre explication est que nous pouvons voir plus en raison des améliorations spectaculaires dans les scanners CT et l’équipement endoscopique que nous utilisons pour l’enlèvement de la pierre.
les tomodensitogrammes à Tranche mince de dernière génération peuvent isoler de minuscules pierres aussi petites qu’un millimètre. Pendant ce temps, les endoscopes flexibles modernes non seulement visualisent chaque crevasse du système de collecte rénale, mais sont capables de le faire en haute définition., Par conséquent, nous pouvons identifier des variations précédemment non reconnues dans l’apparence des reins formant des calculs, d’un intérêt particulier ici la néphrocalcinose sur CT et le bouchage tubulaire sur endoscopie.
Mais les capacités de diagnostic peuvent progresser plus rapidement que notre capacité à comprendre la signification de ce que nous voyons. En conséquence, on peut mal classer les patients comme ayant MSK lorsque le diagnostic correct est une autre découverte plus courante comme la néphrocalcinose ou le branchement des tubules.,
Par exemple, un chirurgien urologue effectuant une urétéroscopie avec un instrument numérique moderne à haute résolution remarque « des centaines de petites pierres”, « une architecture papillaire anormale” ou « des pierres situées sous l’urothélium” et procède à l’étiquetage du patient avec MSK. Ou, un patient présentant des symptômes urologiques tels que des coliques néphrétiques, des infections récurrentes des voies urinaires ou une microhématurie a un scanner montrant une « néphrocalcinose » et est étiqueté comme ayant une MSK.,
dans les deux cas, la probabilité réelle d’avoir réellement MSK est, selon une petite étude récente, seulement 4/15 (25%), mais les médecins ne sont généralement pas au courant des différences entre MSK, néphrocalcinose, et le branchement des tubules parce que ce sont de nouveaux domaines de connaissances qui n’ont pas été largement proliférés.
Cet article est une façon dont nous espérons rendre le diagnostic de MSK, un trouble unique et complexe du développement rénal, plus clair pour les médecins et leurs patients.
Qu’est-ce que MSK?,
notre compréhension collective concernant le développement et la physiopathologie de la MSK est plutôt clairsemée même si G. Lenarduzzi l’a décrite pour la première fois en 1939.
la Cause de la MSK
Les mécanismes exacts qui produisent la MSK sont inconnus. On pense qu’il est le résultat d’un développement rénal anormal in utero. Plus précisément, les scientifiques croient que le bourgeon urétéral – qui donnera naissance aux uretères-interagit anormalement avec le tissu de blastème métanéphrique dans l’embryon qui produira une grande partie de la substance rénale.
Il semble y avoir une composante génétique à la maladie., Des preuves récentes indiquent qu’environ la moitié des patients diagnostiqués avec une MSK auront au moins un parent ayant un certain degré d’affliction similaire. Ce type de regroupement familial peut suggérer une expression de gène autosomique dominante ou les actions de plusieurs gènes donnant cette impression. L’examen du lien ci-dessus est un excellent traitement récent de la question du développement et de la génétique que nous recommandons fortement.
L’anatomie de la MSK
La MSK, comme son nom l’indique, est caractérisée par des régions cavitaires ressemblant à des éponges à l’intérieur d’un ou des deux reins (Figure 1).,
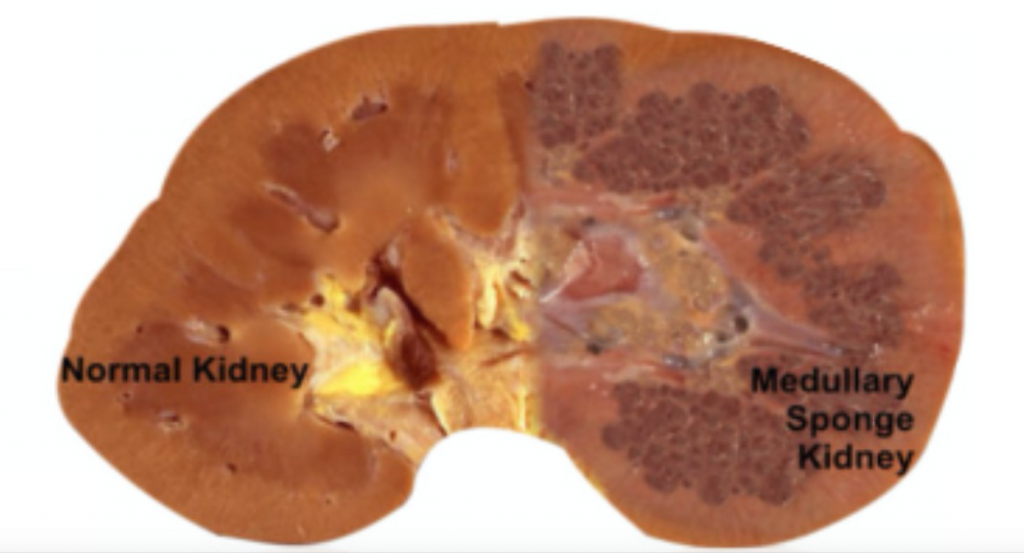
Figure 1 – un rein d’apparence normale (à gauche) par rapport au rein MSK (à droite).
plus précisément, les dilatations se produisent dans les canaux collecteurs médullaires internes (précalycéaux). Ces canaux collecteurs sont la région terminale des néphrons, les unités fonctionnelles individuelles du rein.,Les canaux collecteurs médullaires internes (IMCD) ont pour fonction de fournir de l’urine à des canaux progressivement plus grands (conduits de Bellini) qui délivrent l’urine finale de la papille rénale dans les calices mineurs (Figure 2) qui se connectent au bassin rénal et de là dans l’uretère à la vessie.
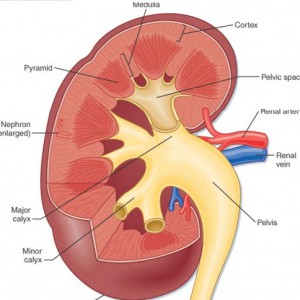
Une façon de penser L’IMCD est comme un ensemble de ruisseaux fusionnant et formant une rivière (conduit de Bellini) qui mène à un delta (calice mineur) puis à un lac (calice majeur) et finalement à un océan (bassin rénal) (Figure 2).,
Figure 2 – Représentation anatomique du rein et du système collecteur
Les Imcem ne sont pas visualisés dans la Figure 2, mais si vous scannez jusqu’à la Figure 3 juste en dessous de plusieurs néphrons humains qui ont été microdissectés d’un rein MSK, montrez ce qui ne va vraiment pas avec eux.
dans MSK, certains IMCD sont nettement dilatés et ont des outpouchings (kystes): des sacs aveugles qui commencent à la lumière de L’IMCD mais ne vont nulle part – comme un couloir que quelqu’un a muré à une extrémité. C’est aux extrémités de ces couloirs que l’on trouve les pierres, flottantes et sans doute gênantes., Les autres IMCD ne sont pas dilatés et n’ont pas d’épanchements kystiques.
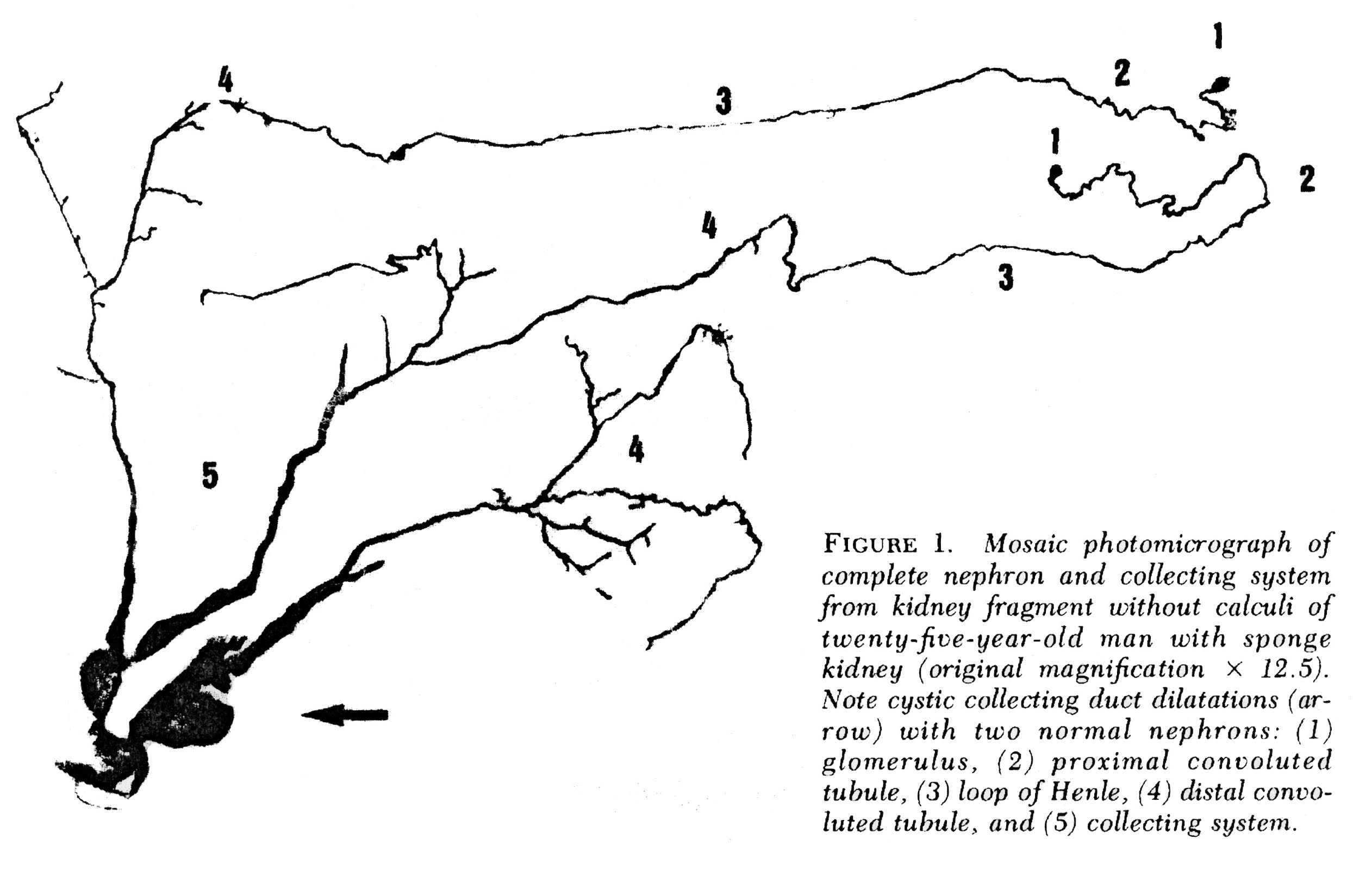 Figure 3 – Microdissection des néphrons complets de MSK. Une dilatation irrégulière de L’IMCD est présente. Des outpouchings kystiques sont présents, de tailles variables. Les extrémités aveugles sont évidentes. C’est dans ces kystes que se trouvent de minuscules pierres.
Figure 3 – Microdissection des néphrons complets de MSK. Une dilatation irrégulière de L’IMCD est présente. Des outpouchings kystiques sont présents, de tailles variables. Les extrémités aveugles sont évidentes. C’est dans ces kystes que se trouvent de minuscules pierres.
En dehors de la dilatation IMCD et des kystes, les reins de MSK ont deux autres anomalies qui le marquent comme une maladie spécifique., Les IMCD qui ne sont ni dilatés ni kystiques ont une doublure épithéliale multicouche, alors qu’une doublure IMCD normale non dilatée est une couche cellulaire épaisse. Les cellules interstitielles du papille rénal – les cellules entre les tubules et les vaisseaux – sont plus nombreuses que dans les reins normaux, et ont un aspect immature un peu comme on le voit dans les reins fœtaux.
pourquoi les pierres se forment dans MSK
ailleurs sur ce site, nous avons souligné que la sursaturation est une force, une source d’énergie dirigée vers la formation de phases solides telles que des cristaux de Pierre., Les retardateurs cinétiques dans l’urine, qui comprennent le citrate, empêchent la cristallisation mais ne peuvent jamais l’empêcher: une solution sursaturée finira par s’effondrer en deux phases, des cristaux et une solution résiduelle précisément au point de solubilité, dépourvue d’énergie libre supplémentaire.
le flux stagnant résultant de l’IMCD MSK dilaté, et en particulier les conditions statiques dans les kystes à extrémité aveugle remplis de liquide, sont la raison probable pour laquelle ces innombrables petites pierres se forment qui finissent par emballer les « éponges » avec des masses de cristaux., On ne sait pas comment les patients atteints de MSK produisent des calculs plus gros, assez grands pour bloquer l’uretère. Il n’est pas vrai que les patients atteints de MSK présentent des sursaturations urinaires remarquablement élevées ou d’autres anomalies physiologiques telles que l’hypercalciurie et l’hypocitraturie. Peut-être que les petites pierres quittent en quelque sorte leurs kystes et pénètrent dans l’urine où elles agissent comme des centres de nucléation.
autres Associations
d’autres associations communes avec MSK incluent l’infection urinaire, l’hématurie microscopique et grossière, et la fonction rénale altérée., Peut-être que le flux stagnant dans l’IMCD dilaté et en particulier dans les kystes, prédispose à l’infection. Mais comme les papilles sont anormales par d’autres moyens, il semble probable que ces anomalies intrinsèques elles-mêmes doivent être cliniquement importantes, et plus de travail doit être fait sur le problème.
faire le diagnostic de MSK
bien sûr, quand nous parlons de ce qui ne va pas dans les reins MSK, et comment cela affecte les gens, nous basons tout sur le fait de savoir qu’un patient donné a MSK., Si vous avez un rein d’un tel patient et que vous pouvez montrer l’IMCD dilaté, les kystes, l’épithélium IMCD à trois couches et les cellules interstitielles anormales, le diagnostic est certain. Mais que pouvons-nous faire lorsque nous avons affaire à un patient?
études radiologiques
urographie intraveineuse
historiquement, le diagnostic de MSK a été posé sur l’urographie intraveineuse (IVU). Le contraste radiographique est administré et les rayons x des reins, de l’uretère et de la vessie sont pris périodiquement au fur et à mesure que le contraste est absorbé puis excrété par les reins par les voies urinaires.,
l’image de phase retardée est essentielle pour le diagnostic. C’est lorsque le matériau de contraste remplit les masses d’IMCD dilatés et de kystes qui composent l’éponge.
Les masses d’IMCD dilaté remplies de produit de contraste produisent un « fard papillaire » caractéristique qui apparaît comme des flammes sur les bords externes des papilles. Lorsqu’il est particulièrement grand, il peut imiter un bouquet de fleurs périphérique au système de collecte.

Figure 4 – image IVU du rein éponge médullaire. La flèche désigne le rougissement papillaire dans la masse de L’espace IMCD dilaté.,
tomodensitométrie et autres techniques D’imagerie
au cours des 10 à 15 dernières années, les tomodensitométries Non contrast ont remplacé L’IVU comme méthode d’imagerie de choix pour les façonneurs de Pierre. Bien que ces scans soient plus sensibles à la détection de petites pierres, l’absence de contraste limite la capacité de diagnostiquer avec précision la MSK et a soulevé des préoccupations concernant le potentiel de sous-diagnostic de cette maladie.,
la tomodensitométrie a la capacité de poser ce diagnostic lorsque le contraste est donné et que L’urographie par tomodensitométrie est effectuée; bien que cela ne soit pas utilisé comme choix de première ligne pour l’imagerie par calculs et qu’il soit généralement réservé à des indications spécifiques telles que l’hématurie et le souci des lésions des voies urinaires.
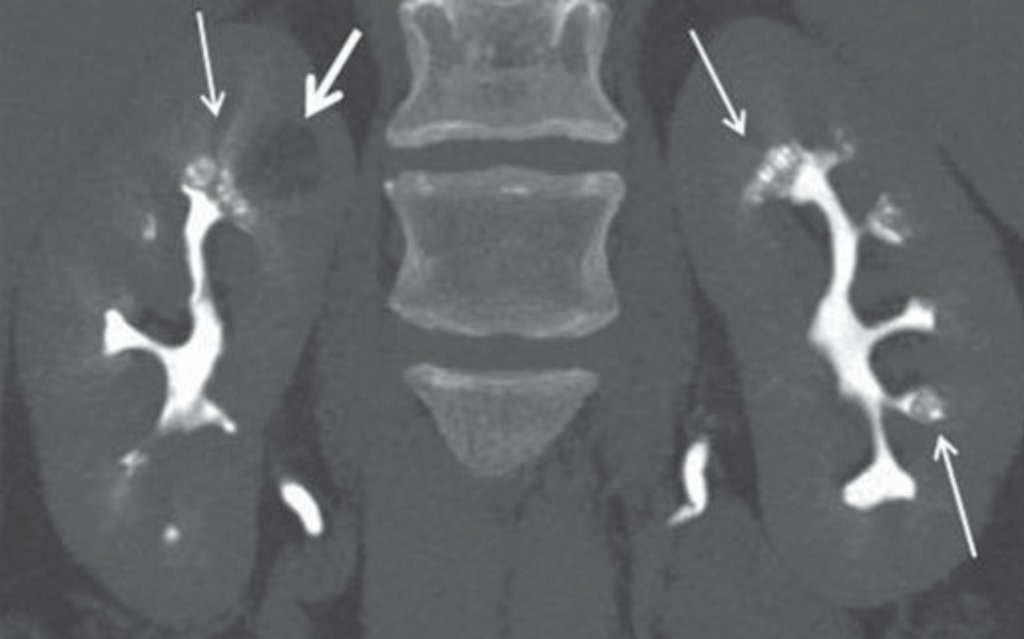
Figure 5 – démonstration du fard papillaire (petites flèches) sur L’urographie CT pour le patient avec un rein éponge médullaire.
L’utilisation d’autres modalités d’imagerie a également été étudiée, bien qu’elles se soient révélées sous-optimales dans leurs capacités de diagnostic., L’échographie a une faible sensibilité pour détecter la dilatation des canaux collecteurs et L’IRM a le potentiel de délimiter l’anatomie rénale détaillée mais ne peut pas détecter les calculs ou la calcification.
endoscopie haute définition
les endoscopes haute définition de pointe ont permis aux chercheurs de faire des observations au moment de l’endoscopie rénale corrélant l’apparition des papilles rénales et du système de collecte à des types spécifiques de maladies et de dérèglements métaboliques associés à la formation de calculs., Parce que l’endoscopie est maintenant réalisée comme un moyen commun et souvent préféré pour gérer les calculs, ce type d’imagerie détaillée des reins sera de plus en plus disponible au cours des soins réguliers aux patients et permettra aux médecins de diagnostiquer les types exacts de troubles dans les reins des formeurs de Pierre.
le rein de l’éponge médullaire en particulier a une apparence tout à fait unique, contrairement à tout autre type de maladie liée à la pierre, faisant de l’endoscopie une procédure de diagnostic particulièrement exigeante., Evan et al. ont récemment décrit des descriptions anatomiques détaillées de douze patients présentant chacun des signes de MSK à la biopsie.
les Malformations papillaires observées par endoscopie
chez les formeurs de pierre, les papilles apparaissent souvent anormales, un concept qui mérite son propre post et que nous ne pouvons que brièvement résumer ici.
Plaque
la papille rénale 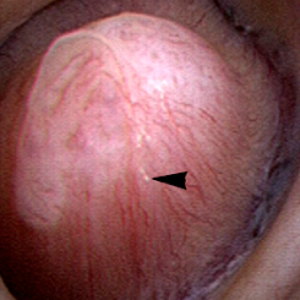 est la sous-unité anatomique du rein où les IMCD fusionnent dans les conduits de Bellini terminaux qui se vident dans le calice mineur., Normalement, il devrait avoir l’apparence d’un monticule ou d’une montagne à paroi lisse sans trop de calcification (plaque) le long de sa surface. Le lien est vers un article détaillé sur la plaque par le Dr Andrew Evan.
est la sous-unité anatomique du rein où les IMCD fusionnent dans les conduits de Bellini terminaux qui se vident dans le calice mineur., Normalement, il devrait avoir l’apparence d’un monticule ou d’une montagne à paroi lisse sans trop de calcification (plaque) le long de sa surface. Le lien est vers un article détaillé sur la plaque par le Dr Andrew Evan.
Figure 6-papille rénale d’apparence saine avec une quantité minimale de plaque de Randall (pointe de flèche).
colmatage canalaire
Une autre anomalie courante identifiée dans de nombreuses papilles au moment de l’endoscopie sont les conduits bouchés., Les mécanismes physiologiques de ce processus ne sont actuellement pas clairs; 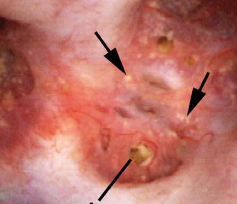 cependant, nous pensons que c’est le reflet d’une blessure qui commence une chaîne d’événements potentiellement désastreux pour les façonneurs de Pierre.
cependant, nous pensons que c’est le reflet d’une blessure qui commence une chaîne d’événements potentiellement désastreux pour les façonneurs de Pierre.
Figure 7 – papille anormale chez un patient présentant un colmatage canalaire sévère. Des dépôts minéraux jaunes (flèches) peuvent être vus dépassant des canaux dilatés de Bellini.
nos hypothèses actuelles sont qu’une fois que les cristaux commencent à se former dans un conduit, ils endommagent les cellules de revêtement et le conduit perd sa capacité à produire de l’urine acide., Cela augmente à son tour le niveau de pH local et conduit à la croissance de plus de dépôts minéraux de phosphate de calcium qui sont favorisés par un pH élevé.
On ne sait pas ce qui commence ce processus. Étant donné que ces conduits contiennent un liquide dont la composition est très proche de celle de l’urine finale, nous soupçonnons qu’il s’agit d’une sursaturation élevée par rapport au phosphate de calcium. Cela se produit chez les patients présentant à la fois une forte excrétion urinaire de calcium (hypercalciurie) et un pH urinaire plus élevé – supérieur à 6,2., Ces patients forment souvent des pierres riches en phosphate de calcium et le colmatage est fortement associé à la formation de telles pierres.
Les dépôts minéraux se développent par la suite et nous pensons qu’ils peuvent même servir de nidus pour la formation de pierres. Les papilles correspondantes peuvent sembler nettement anormales et les canaux dilatés sont facilement évidents. Les restes de conduits dilatés laissés après le crachage ou le retrait chirurgical du minéral (Figure 8) montrent une dilatation sans le bouchon minéral.
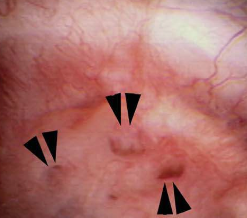 Figure 8 – présence de conduits anormalement dilatés (pointes de flèches) à la surface d’une papille.,
Figure 8 – présence de conduits anormalement dilatés (pointes de flèches) à la surface d’une papille.,
MSK
les résultats de MSK sont comparables à certains égards au colmatage canalaire; cependant, plutôt que les papilles ayant un ou plusieurs canaux anormalement dilatés, la totalité du papille est nettement anormale.
par conséquent, les papilles de type MSK et de type bouchage sont remarquablement différentes.
Les Papilles MSK sont excessivement rondes, élargies et volubiles (Figure 9).
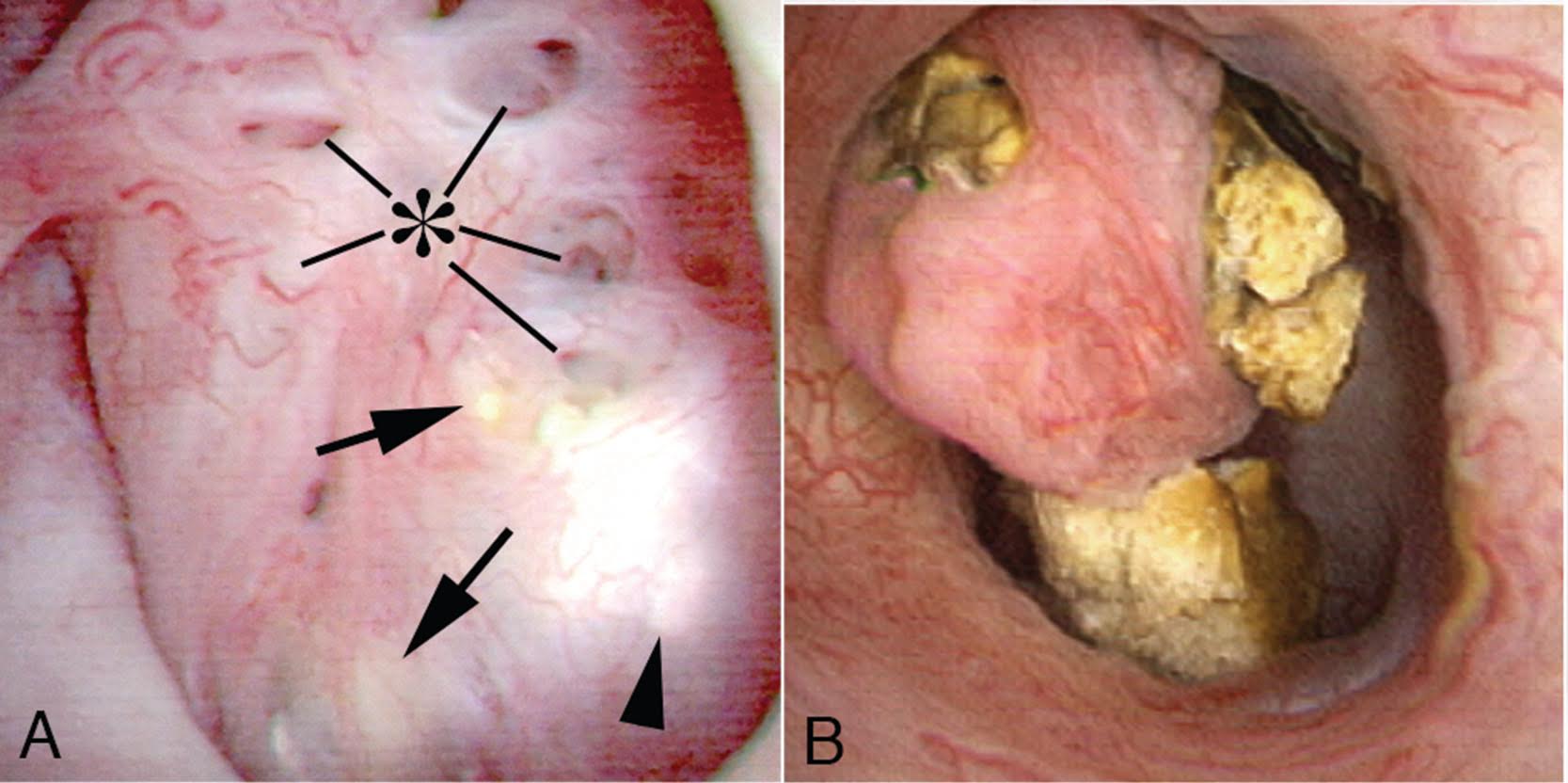 Figure 9 – un papille chez un patient avec un rein éponge médullaire. Les papilles sont arrondies et agrandies avec un aspect bombé. Les pointes papillaires sont émoussées., Aucun autre type de maladie papillaire n’est connu pour présenter cet aspect qui est donc pathognomonique de MSK. Le panneau a montre des ouvertures de conduit de Bellini dilatées au niveau de l’astérisque; les flèches montrent un bouchage de plaque jaune de L’IMCD complètement séparé des pierres qui remplissent l’IMCD dilaté, les pointes de flèches montrent des traces de plaque blanche. Le panneau b montre le papille billowy avec une pointe émoussée entourée de pierres calycéales.
Figure 9 – un papille chez un patient avec un rein éponge médullaire. Les papilles sont arrondies et agrandies avec un aspect bombé. Les pointes papillaires sont émoussées., Aucun autre type de maladie papillaire n’est connu pour présenter cet aspect qui est donc pathognomonique de MSK. Le panneau a montre des ouvertures de conduit de Bellini dilatées au niveau de l’astérisque; les flèches montrent un bouchage de plaque jaune de L’IMCD complètement séparé des pierres qui remplissent l’IMCD dilaté, les pointes de flèches montrent des traces de plaque blanche. Le panneau b montre le papille billowy avec une pointe émoussée entourée de pierres calycéales.
dans la majorité de ces cas, ces changements sont observés de manière diffuse dans chaque rein, bien que des résultats d’éponges segmentaires soient présents chez une minorité de patients.,
Les différences d’apparence sont bien démontrées dans le post du Dr Evan et la vidéo suivante. Avec le branchement canalaire, l’architecture en vrac de la papille est intacte, bien que de nombreux bouchons canalaires soient visibles. Notez la façon dont les bouchons canalaires adhèrent à la lumière.
dans MSK en revanche, L’architecture papillaire a une apparence unique et volubile avec des conduits massivement dilatés et des pierres librement mobiles à l’intérieur. La vidéo suivante provient d’un patient atteint de MSK., Un conduit de Bellini est massivement dilaté et de nombreuses petites pierres qui flottent librement en sortent pendant la visualisation lorsque l’ouverture est agrandie avec un laser. Vous pouvez voir des pierres rebondir dans le conduit à cause du mouvement du fluide d’irrigation.
Il est clair que ni le papillum n’est « normal” et on peut imaginer la tendance à mal diagnostiquer un patient branché en tant que patient MSK à moins que les deux schémas ne soient clairement dans l’esprit.
Les dépôts canalaires eux-mêmes sont un indice important., Dans toutes les maladies de colmatage, mais les bouchons minéraux canalaires de cystinurie sont fixés dans les conduits parce que les cristaux adhèrent aux cellules de revêtement et les détruisent souvent. Au fur et à mesure que les cellules de revêtement sont détruites, les cristaux se fixent aux membranes du Sous-sol, la coquille de collagène sur laquelle les cellules de revêtement ont grandi. L’Inflammation suit une telle blessure avec des cicatrices et la perte des segments du tubule. Les dépôts ne flottent donc jamais à l’abri d’un canal dilaté, sauf en cystinurie et en MSK. La cystinurie est généralement diagnostiquée directement à partir de l’analyse des calculs et du dépistage de la cystine urinaire.,
peut-être parce que les minuscules pierres de MSK ne se fixent pas à l’épithélium de L’IMCD, il n’y a aucune preuve de lésion cellulaire ou d’inflammation, contrairement à toutes les maladies de colmatage. Même dans la cystinurie, une lésion se produit, non pas à partir des bouchons de cystine distale flottants, mais à partir de bouchons de phosphate de calcium qui se forment dans L’IMCD.
Les calculs peuvent causer de la douleur dans la MSK malgré l’absence d’obstruction urétérale, d’inflammation et de lésion cellulaire. Peut-être la Distension des conduits dilatés par des masses de pierres minuscules pourrait être un facteur., Par conséquent, unroofing de laser a été postulé comme option potentielle de traitement dans les deux états de maladie: ceux avec brancher et MSK.
La vidéo ne permet peut-être pas à tout le monde de visualiser facilement les pierres et les cavités de MSK. Les 4 images fixes ci-dessous montrent à peu près la même chose pour plus de clarté.
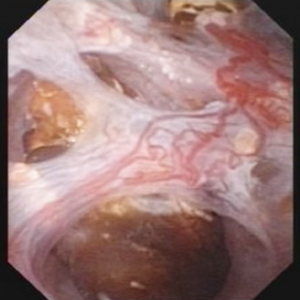
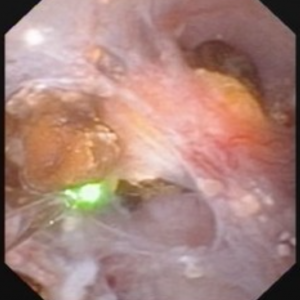
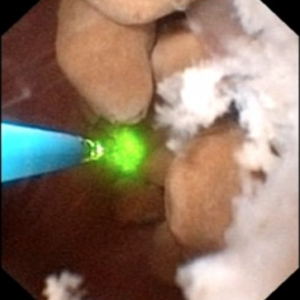
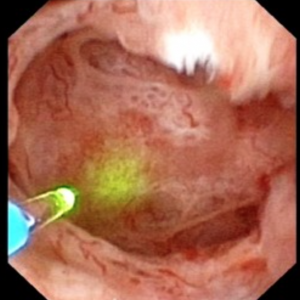
la Figure 10 (a-d) – Exemple de laser unroofing de l’éponge de la cavité pleine de flottants librement pierres., Les conduits de bellini MSK massivement dilatés sont visibles dans le Panneau a; les taches blanches à 9 heures sont de minuscules pierres dans les IMCD ou kystes dilatés. Le panneau b montre une fibre Laser holmium utilisée pour ouvrir des IMCD ou des kystes dilatés. Le panneau c montre des masses de minuscules pierres libres dans des IMCD dilatés ou des kystes qui flottent lorsque la surface est incisée avec le laser. Dans le Panneau d, la cavité de l’éponge reste peut être vu maintenant libre de pierres.
néphrocalcinose et MSK
à proprement parler, la néphrocalcinose se réfère à la présence de dépôts de calcium dans le tissu rénal., Bien sûr, Cela inclut le colmatage canalaire et les masses de minuscules micro – pierres à l’intérieur des cavités produites par de nombreux IMCD dilatés dans MSK. Cependant, le mot « néphrocalcinose » est également utilisé comme un diagnostic radiologique qui est beaucoup moins spécifique.
limites de la radiologie
lorsque les radiologues parlent de néphrocalcinose, ils peuvent signifier un grand nombre de calcifications dans le système collecteur ou le tissu rénal, car ils ne peuvent pas différencier de manière fiable entre les calcifications tissulaires et les calculs., Lorsque les urologues parlent de néphrocalcinose observée lors d’une endoscopie à haute résolution, ils peuvent spécifier s’il s’agit de calcifications tissulaires, de calculs ou des deux, et réserveront le terme à ce composant résultant de calcifications tissulaires.
la MSK est l’un des nombreux états pathologiques couramment associés à une néphrocalcinose étendue observée par les radiologues. Les autres affections courantes sont les calculs causés par l’acidose tubulaire rénale et l’hyperparathyroïdie primaire., Les formeurs de pierre de phosphate de Calcium sans aucune maladie systémique peuvent également produire des combinaisons suffisantes de colmatage canalaire et de calculs que la néphrocalcinose est diagnostiquée radiologiquement.
dans une étude récente de 67 patients idiopathiques formant des calculs calciques subissant une néphrolithotomie percutanée, les taux de néphrocalcinose variaient de 18 à 71% selon le type de calculs associé.
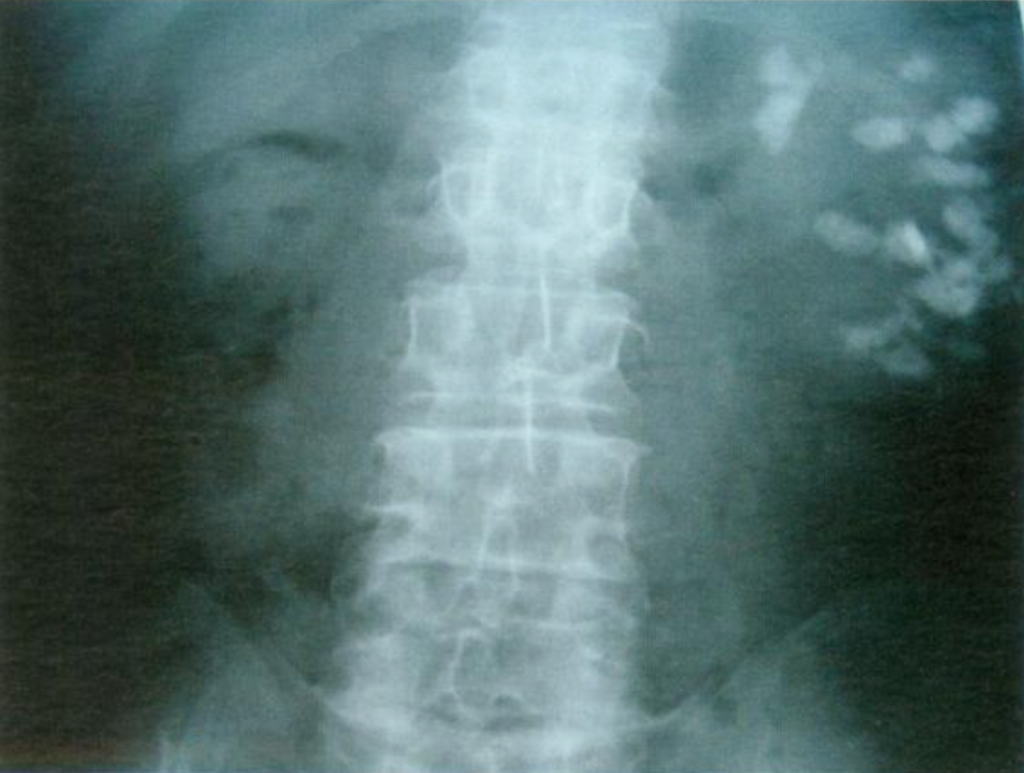
Figure 11– exemple de radiographie d’un patient atteint de MSK affectant le rein gauche. Une néphrocalcinose étendue est observée.,
étant donné que les radiographies ne peuvent pas distinguer de manière fiable les calcifications tissulaires des calculs adjacents aux tissus, le mot même de « néphrocalcinose » doit être redéfini.
en particulier, la situation en ce qui concerne le diagnostic de MSK s’est aggravée à mesure que les techniques radiologiques ont changé. Lorsque L’IVU était la modalité d’imagerie de première ligne pour les pierres, l’imagerie de phase urographique améliorée par contraste a donné des indices supplémentaires à MSK – le fard papillaire illustré dans une section précédente.,
de nos jours, comme une seule série de tomodensitométrie sans contraste est tout ce qui est généralement effectué, l’effet de rougissement papillaire ne peut pas être vu, et le diagnostic de MSK doit reposer davantage sur la présence et le schéma de la néphrocalcinose elle-même, qui n’est pas très spécifique à MSK. Cela signifie que le diagnostic de MSK par radiologie est devenu peu fiable.
le pouvoir de L’endoscopie
différenciation de la néphrocalcinose par rapport aux calculs
Au cours des procédures endoscopiques, les calculs et les calcifications tissulaires peuvent être directement identifiés et séparés., Par exemple, dans les images ci-dessous, certaines des calcifications ont été identifiées comme des pierres. D’autres étaient des dépôts de calcium tissulaire tels que le colmatage ou une plaque étendue.
cela a conduit à l’idée que les reins ne devraient être marqués comme ayant une néphrocalcinose qu’une fois confirmé visuellement par endoscopie.
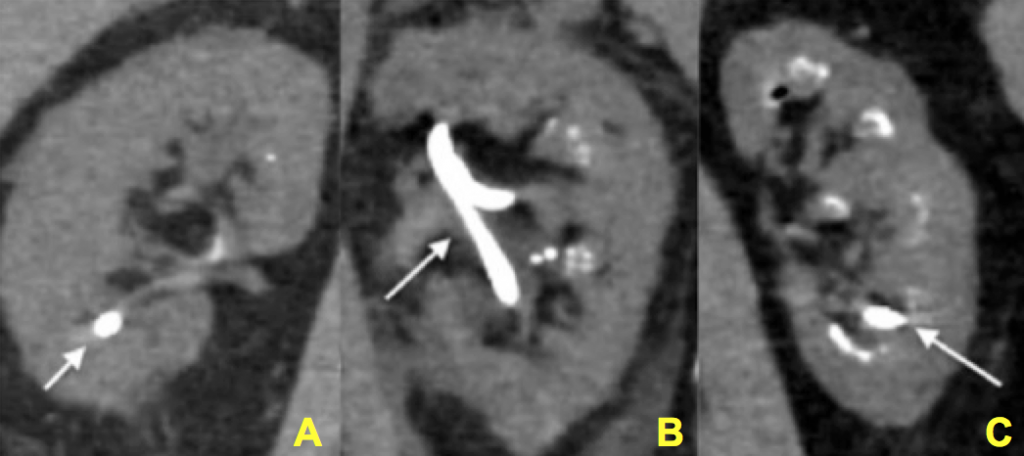
Figure 12 (A-C) – preuve de degrés croissants de néphrocalcinose confirmée visuellement au moment de la néphrolithotomie percutanée. Dans chaque image un tube de néphrostomie (pas de calcification) est représenté par une flèche., Le reste des images ont des degrés croissants de calcification (blanc brillant) dans le rein. En ignorant le tube de néphrostomie, on peut clairement apprécier un degré minimal mais très présent de luminosité accessoire (calcification) dans le panneau A, une quantité modérée dans le panneau B et une quantité sévère dans le panneau C.
diagnostic de MSK
bien sûr, tous les problèmes de néphrocalcinose sont aggravés lorsqu’il s’agit de MSK. Les pierres et les minéraux tissulaires sont facilement confondus les uns avec les autres dans les tomodensitogrammes, et » MSK » est apposé comme étiquette aux patients qui ne l’ont pas., L’endoscopie identifiera facilement les formes papillaires remarquablement anormales et les éponges dilatées, de sorte que les patients MSK sont correctement diagnostiqués.
conseils pour diagnostiquer la MSK
1) la Confirmation par endoscopie rénale flexible peut poser un diagnostic définitif chez les patients suspectés d’avoir une MSK et peut être diagnostique et potentiellement thérapeutique en termes d’élimination des calculs.
2) envisager l’imagerie de phase urographique soit avec IVU ou CTU pour confirmer la suspicion de MSK dans les cas où l’endoscopie rénale n’est pas cliniquement indiquée.,
3) MSK ne doit pas être confondu avec le branchement canalaire car il s’agit d’entités cliniques distinctes.
4) la néphrocalcinose est plus fréquente que précédemment appréciée et n’indique pas nécessairement une maladie systémique ou un trouble spécifique du développement de la MSK.
un dernier mot sur le traitement
La MSK est une véritable maladie et mérite plus d’attention et d’efforts de recherche pour aider à clarifier son étiologie et optimiser les stratégies de traitement., Parce que le diagnostic par tomodensitométrie n’est pas fiable, la condition est facilement surdiagnostiquée, un problème qui conduit à de nombreux types de confusion, clinique et de recherche.
Les diagnostics alternatifs à la MSK, tels que le colmatage canalaire sévère, ne sont pas bénins et nécessitent leur propre traitement afin d’empêcher la progression. Très souvent, les patients atteints de branchement ont des anomalies multiples et graves de la chimie de l’urine qui peuvent être traitées avec un régime alimentaire et des médicaments. Une classification appropriée des patients est donc particulièrement importante car différents états pathologiques peuvent nécessiter des stratégies de traitement uniques.,
dans le cas où un diagnostic MSK précis est fait, la tendance à abandonner le traitement et à se rendre aux défis inhérents à la maladie doit être évitée. En fait, ce sont les patients où les évaluations métaboliques et les tentatives de prévention des calculs sont les plus critiques.
de plus, ce n’est pas parce que beaucoup de ces patients ont tendance à avoir une néphrocalcinose étendue à l’imagerie qu’ils ne peuvent pas non plus former de calculs symptomatiques dans le système de collecte., En fait, pour ces patients, l’histoire clinique est particulièrement importante car la visualisation de nouvelles pierres dans le cadre d’une néphrocalcinose étendue peut être assez difficile.
souvent, lorsqu’il existe un indice de suspicion élevé basé sur des facteurs cliniques, l’approche optimale est l’urétéroscopie, car elle peut être à la fois diagnostique et thérapeutique.
cela étant dit, des objectifs chirurgicaux réalistes devraient être établis. Il est rarement possible de nettoyer toutes les pierres de ces reins, bien que les poches les plus proches du système de collecte ou les plus grandes sur L’imagerie par tomodensitométrie soient un bon point de départ.,
la MSK est une maladie complexe et mal comprise qui peut se manifester uniquement d’un patient à l’autre. À cet égard, ce qui fonctionne pour une personne peut ne pas convenir à une autre et les stratégies de traitement devraient donc être organisées d’un patient à l’autre.