El síndrome de Cotard es una condición neuropsiquiátrica rara que se manifiesta como delirios nihilísticos que van desde la negación de la existencia de partes del cuerpo hasta la negación de la auto-existencia.1 aunque se describió inicialmente en 1880, se entiende muy poco sobre este trastorno, y se ha evitado su inclusión en el DSM-5 como un listado específico., El estado actual del síndrome de Cotard es su conceptualización como una manifestación de un trastorno subyacente. Mientras que el síndrome de Cotard a menudo se describe como un síndrome psiquiátrico, los estudios publicados han demostrado una fuerte correlación entre una enfermedad neurológica preexistente y la condición.,1
se han descrito diversas afecciones neurológicas asociadas, incluyendo migrañas,2 hemorragias subdurales,3 atrofia cerebral,4 malformación arterio-venosa cerebral,5 esclerosis múltiple,6 infarto cerebral,7 trombosis del seno sagital superior,8 tumor del lóbulo parietal,9 epilepsia del lóbulo temporal,5 enfermedad de Parkinson,10 encefalopatía,1 y lesión cerebral.11 comprender el síndrome de Cotard y su conexión con otras afecciones neurológicas es esencial para identificar las modalidades de tratamiento adecuadas.,
el objetivo de este estudio fue identificar a los pacientes con Síndrome de Cotard atendidos en nuestra institución en las últimas dos décadas e identificar a aquellos pacientes en los que el síndrome de Cotard se consideró secundario a otra enfermedad o insulto psiquiátrico o neurológico. Al hacerlo, esperamos describir la asociación entre la enfermedad de Cotard y otras afecciones que afectan al cerebro con el fin de definir mejor los posibles mecanismos fisiopatológicos subyacentes al síndrome.,
métodos
Los pacientes fueron identificados mediante la búsqueda en la base de datos clínica computarizada de Mayo Clinic (1996-2016) de todas las personas para las que se había mencionado cualquiera de los siguientes términos en los registros médicos, con variaciones: síndrome de Cotard(‘s), delirio(s) de negación, delirio(s) nihilista(s), síndrome de cadáver andante, delirio(s) de órganos faltantes, negación de existencia, idea (s) de condenación.
la búsqueda identificó 18 pacientes. Las historias clínicas de los 18 pacientes se revisaron en detalle para determinar si había evidencia de delirios de Cotard., Los criterios de inclusión para el síndrome de Cotard incluyeron descripciones de negación de la existencia o creencia en la destrucción de órganos internos, negación de estar vivo o negación de la existencia del Alma, siendo necesarios los delirios nihilistas para la inclusión. De los 18, tres pacientes fueron excluidos después de que una revisión de los registros médicos no revelara evidencia de Cotard, estos tres pacientes fueron capturados en los 18 originales debido a Comentarios en los registros médicos, como «niega delirios de Cotard.»Se excluyeron dos pacientes adicionales, ya que eran menores de 18 años., Se retiró a un paciente porque mostraba signos de somatoparafrenia (negación de una extremidad) en lugar de la de Cotard, aunque inicialmente se le diagnosticó delirios de Cotard. Así, un total de 12 pacientes adultos fueron identificados como diagnosticados de síndrome de Cotard y fueron incluidos en este estudio con base en los criterios de inclusión. A continuación, se extrajeron los datos demográficos, clínicos, de neuroimagen y de tratamiento de estos 12 pacientes.
el estudio fue aprobado por la Junta de Revisión Institucional de Mayo Clinic., Todos los pacientes de este estudio dieron su consentimiento informado por escrito para que sus datos fueran utilizados con fines de investigación.
resultados
de los 12 pacientes identificados con evidencia de delirios de Cotard, ocho (67%) eran hombres y cuatro (33%) eran mujeres. La mediana de edad en el momento de la presentación fue de 52 años (rango: 30-85 años). Cuatro de los 12 pacientes presentaron otros comportamientos inusuales, y ocho de los 12 fueron descritos con otros delirios o psicosis (Tabla 1).
| Otros Delirio o Psicosis | Otros Comportamientos Inusuales | Tratamientos del Tratado y de la Respuesta | ||||
|---|---|---|---|---|---|---|
| 1 | 44 M | Describe la sensación como si él ya no estaba vivo y que él no pensaba que nadie pudiera matarlo, porque él no era vivo de todos modos., | empeoramiento de sus síntomas de estado de ánimo, alucinaciones, pensamientos delirantes y comportamientos autolesivos en las últimas semanas; PMH de trastorno bipolar, trastorno límite de la personalidad, dependencia de polisubstancias (alcohol y opiáceos) en remisión completa sostenida y cefaleas en racimos. | alucinaciones visuales de ratas corriendo a través del zócalo, arañas en la pared y rostros de personas derritiéndose. | ninguno descrito | terapia dialéctica-conductual más buspirona (30 mg t.I.d.,) más litio (900 mg dos veces al día) más lamotrigina (200 mg dos veces al día) más quetiapina (500 mg una vez al día) más clonazepam (1,5 mg una vez al día durante 5 días) dieron lugar a la resolución completa de los síntomas. |
| 2 | 85 F | se preocupó cada vez más con pensamientos morbosos sobre su propia vida y estaba convencida de que no estaba viva y que su vida » era una mentira.,» | Inicio subagudo de síntomas depresivos, incluyendo sueño fragmentado; disminución de la energía; disminución del interés en comer; estado de ánimo deprimido; e impotencia positiva, desesperanza e inutilidad. | sintió que la gente estaba tratando de confiscarle dinero y robar su identidad. | Ninguno se describe | Ocho tratamientos de TEC plus quetiapina (graduado de 25 mg a 100 mg q.d.) además de lorazepam (0,5 mg PRN), además de citalopram (20 mg q.d.,) dio lugar a la resolución de los síntomas dentro de los 21 días de la presentación. |
| 3 | 74 M | Informó de que había sido apuñalado y muerto en su hogar de ancianos. Se refirió a su cama como su «ataúd.» | estado mental alterado con preocupación por psicosis y/o delirio. | notó escuchar la voz de «Dios Todopoderoso» diciéndole que la gente está muriendo en la unidad del hospital., | Ninguno describió | risperidona (1,5 mg una vez al día) durante 10 días dio lugar a la resolución completa de los síntomas. |
| también convenció a su esposa de que era una impostora y una extraterrestre (síndrome de Capgras). | ||||||
| afirmó que estaba siendo alimentado con comida para gatos para la cena y que una vez que pusieron «alfileres en las hamburguesas», porque alguien «los saboteó».,» | ||||||
| 4 | 66 M | se Cree que murió en el hospital y que había resucitado el domingo de Pascua; siguió un engaño más de su «muerte» durante varios días hasta que sea tratado. | inducida por Esteroides psicosis | Ninguno se describe | Ninguno se describe | la Eliminación de tratamiento con corticosteroides dio lugar a la completa resolución de los síntomas después de 20 días., |
| 5 | 65 M | Creía que él murió en la mesa de operaciones durante la cirugía. Su prueba fue que la luz de la pantalla de televisión «sigue desvaneciéndose» y que esto era la vida después de la muerte y estaba siendo probado., | encefalopatía y convulsiones en el entorno postoperatorio después de la sedación en la UCI y sin dormir durante al menos 48 horas | alucinaciones de que otras personas estaban en la habitación | «aplastar» a los miembros del personal | lacosamida (150 mg) durante 4 días dio lugar a la resolución de los síntomas., |
| 6 | 35 M | Creía que su cerebro estaba pudriendo y que había gusanos en su cerebro que ella podía sentir. | psicosis inducida por deshidratación en el contexto de pielonefritis, esquizofrenia paranoide crónica, parasitosis delirante y antecedentes de adicción a opiáceos y benzodiazepam., | alucinaciones auditivas | Ninguno describió | la reanimación e hidratación con líquidos dio como resultado el alivio de los síntomas y el retorno a la situación basal a las 2 semanas. |
| 7 | 39 M | Insistió en que ella había muerto de una sobredosis dada por el personal del hospital; señaló que ella quiere dormir «en mi ataúd.,» | convulsiones, hiponatremia leve; PMH de esquizofrenia paranoide, trastorno esquizoafectivo, trastorno bipolar I y rasgos de personalidad del grupo B. | la Paranoia | Intenso contacto con los ojos | Lorazepam (2 mg q.d.) además el ácido valproico (1000 mg q.d.) además de la risperidona (8 mg q.d.) además del entorno de la terapia resultó en la resolución de los síntomas después de 1 mes., |
| 8 | 50 M | Creía que su brazo había sido cortada y sus dedos eran de tierra, y de que se estaba muriendo. | trastorno psicótico Resistente a medicamentos no especificado de otra manera, con antecedentes de abuso de polisubstancias y rasgos narcisistas de personalidad. | creía que la televisión estaba hablando con él y fue entonces cuando » las voces son las más claras.,» | None described | One treatment of ECT drastically improved symptoms. |
| 9 | 30 M | Creyeron que había muerto y que ahora estaba en un en-entre el mundo, entre los vivos y los muertos. | disfunción del lóbulo Frontal y deterioro cognitivo (confirmado por pruebas neuropsicométricas) y abuso de polisubstancias (marihuana y alcohol)., | comportamiento paranoico; por ejemplo, se ponía calcetines y preguntaba: «¿Quién me los puso?» | Ninguno descrito | Escitalopram (20 mg dos veces al día) más risperidona (dosis variables que van tan alto como 4 mg q.h.S.) más lurasidona (80 mg q.d.) durante 1 mes resultó en la mejora de los síntomas. |
| 10 | 39 M | a Pesar de la certeza de que ella no estaba muerta, ella perseverated la idea de que no estaba viva., | trombosis del seno sagital; PMH de depresión. | Ninguno describió | hechizos de retención de la respiración («las personas muertas no respiran»), movimientos repetitivos de protrusión-retracción de la lengua durante 1-2 horas, y mutismo (posiblemente causado por sugerencias que le dijeron que las personas muertas no hablarían). | Lorazepam (2 mg acumulativos) más clonazepam (1,5 mg una vez al día) durante 22 días dieron lugar a la resolución de los síntomas., |
| 11 | 67 M | piensa que hay errores en sus ojos, en su estómago, y en su parte inferior. Quería ir al médico para que se los quitaran, ya que pensaba que los insectos lo estaban «matando».» | psicosis inducida por amantadina en el entorno diagnóstico de parálisis supranuclear; PMH de depresión. | None described | Standing in front of the mirror to brush his teeth and not doing an hour., | La eliminación de amantadina produjo una ligera mejoría de los síntomas, aunque los datos de seguimiento son limitados. |
| 12 | 30 M | Cree que sus órganos internos del cuerpo eran comidos por un virus y que iba a morir pronto, porque de la misma. | no hay diagnósticos psicológicos o neurológicos asociados, pero quejas de disfunción autonómica y espasmos musculares de etiología indeterminada., | Ninguno se describe | Ninguno se describe | No de los tratamientos se llevaron a cabo, y no se dispone de datos. |
aabbreviaciones: b.I.D., dos veces al día; ECT: terapia electroconvulsiva; F, mujer; M, hombre; PMH: antecedentes médicos anteriores; t.i.d., tres veces al día; q.d., todos los días; q.h.s., a la hora de dormir.
la TABLA 1., Datos demográficos y clínicos de los pacientesa
ocho de los 12 pacientes describieron sensación de haber muerto y cuatro pacientes afirmaron que estaban muriendo. Tres de los ocho pacientes describieron haber sido asesinados por trabajadores de la salud. Tres de los cuatro pacientes que afirmaron estar muriendo describieron la destrucción de sus órganos internos y partes del cuerpo por «gusanos», «virus» o «insectos», y uno de estos pacientes fue diagnosticado previamente con parasitosis delirante (paciente 6).,
ocho pacientes tenían antecedentes psiquiátricos documentados, dos (17%) con diagnóstico de esquizofrenia, tres (25%) con diagnóstico de depresión y cuatro (33%) con antecedentes de abuso de polisubstancias (Tabla 1). Un paciente (paciente 3) presentó síndrome de Capgras concurrente; otro paciente (paciente 10) mostró signos de catatonía.
cinco individuos (42%) presentaron síntomas neurológicos en el momento del diagnóstico de Cotard., Los diagnósticos neurológicos incluyeron convulsiones, cefaleas en racimos, trombosis del seno sagital, encefalopatía y convulsiones, parálisis supranuclear y disfunción del lóbulo frontal (Tabla 1). Las condiciones no neuropsiquiátricas que se presentaron junto con los delirios de Cotard incluyeron psicosis inducida por esteroides, deshidratación y psicosis inducida por amantadina (Tabla 1).
Los datos del electroencefalograma (EEG) estaban disponibles para cuatro de los 12 pacientes. Los cuatro pacientes con EEG mostraron algún grado de ralentización inespecífica (Tabla 2).
| Paciente | Imágenes de Tipo | los Hallazgos de Neuroimagen | EEG Disponibles | EEG Resultados |
|---|---|---|---|---|
| 1 | de resonancia magnética de la cabeza | Unos focos dispersos de aumento de la señal de T2 en la sustancia blanca del lóbulo frontal derecho., | No | N/A |
| 2 | de resonancia magnética de la cabeza | Moderada difusa leucoaraiosis y del parénquima pérdida de volumen, más pronunciada en ambos lóbulos frontales., | No | N/A |
| 3 | cabeza de resonancia magnética y TC | infarto con encefalomalacia del lóbulo frontal-temporal y gliosis y degeneración walleriana del tronco encefálico. Pequeñas cantidades de hemoderivados asociados en la región del infarto crónico. Leucoaraiosis dispersa leve. Pérdida moderada-prominente del volumen del parénquima cerebral. Encefalomalacia subinsular derecha hipoattenuación periventricular y calcificación distrófica., | yes | EEG muestra una leve desaceleración de fondo no específica difusa (disritmia de grado 1). No hubo actividad potencialmente epileptogénica durante el registro. |
| 4 | de resonancia magnética de la cabeza | Negativo | Sí | El EEG muestra una leve difuso inespecíficos de la desaceleración de los antecedentes y el exceso de beta. No hubo actividad potencialmente epileptogénica durante los registros en estado despierto o dormido., Arritmia grado 1 generalizada. La grabación durante la vigilia contiene actividad alfa de 9 Hz sobre las regiones posteriores de la cabeza. Se observa cierta desaceleración generalizada leve y aumento de beta. No se produjo actividad anormal durante la estimulación fótica. |
| 5 | de resonancia magnética de la cabeza | Crónica derecho corona radiata infarto lacunar asociada con hemosiderina. Leucoaraiosis leve. Leve pérdida generalizada de volumen cerebral y cerebeloso con dilatación proporcional del sistema ventricular., | Sí | EEG muestra una leve difuso inespecíficos de la desaceleración del fondo. Aunque el paciente estaba somnoliento de forma intermitente a lo largo de la grabación, la desaceleración leve también estaba presente durante los momentos de alerta relativa. No hubo actividad potencialmente epileptogénica durante los registros en estado despierto o dormido., |
| 6 | cabeza MRI | 2-3 focos pequeños de señal T2 dentro de la materia blanca subcortical de ambos hemisferios cerebrales, probablemente isquémicos o degenerativos.,n=»1″ colspan=»1″>N/A | No | N/A |
| 9 | CT de la cabeza | Negativo | No | N/A |
| 10 | de resonancia magnética de la cabeza | la Progresión de la anterior bilateral hemisferio cerebral infartos involucran a ambos lóbulos frontales hacia delante, ambos lóbulos occipitales, y el posterior derecho frontal anteriores de los lóbulos parietales., Trombosis completa del seno sagital superior. La RMN también demuestra irregularidad de ambos senos transversos, izquierdo mayor que derecho, lo que puede representar la extensión del trombo en los senos transversos y quizás sigmoides. Nuevo realce cortical en un patrón giriforme presente en los lóbulos frontal y occipital bilateralmente y en ambos lóbulos parietales. | yes | el EEG portátil muestra un grado moderado de ralentización inespecífica sobre las regiones de la cabeza bitemporal., Estos hallazgos son consistentes con una alteración focal de la función cerebral o lesión focal que involucra estas regiones. |
| 11 | MRI head | enfermedad isquémica de vasos pequeños en ambos hemisferios cerebrales, sin difusión focal restringida, ni efecto de susceptibilidad paramagnética intracraneal. Pérdida generalizada de volumen cerebral y cerebeloso., | No | N/A |
| 12 | de resonancia magnética de la cabeza | Normal leve del ventrículo lateral de la asimetría. | No | N/A |
aAbbreviations: tomografía computarizada, tomografía computarizada; EEG electroencefalograma; MCA, de la arteria cerebral media.
la TABLA 2., Se dispone de datos de neuroimagen para 11 de los 12 pacientes (Tabla 2). Siete de los 11 (64%) pacientes con neuroimagen mostraron evidencia de lesiones bilaterales o del hemisferio derecho. Cuatro pacientes (36%) presentaron cambios en sus lóbulos frontales, incluyendo leucoaraiosis bilateral y pérdida de volumen, hiperintensidades de sustancia blanca del lado derecho en T2, encefalomalacia del lado derecho e infartos del lado derecho. Cuatro (36%) demostraron pérdida generalizada de volumen en imágenes., Tres (27%) individuos tenían lesiones vasculares grandes, incluyendo un infarto de la arteria cerebral media (ACM) crónica derecha, un infarto de Corona radiata derecha crónica y uno con trombosis del seno sagital superior con infartos bilaterales frontales y occipitales resultantes (Figura 1).
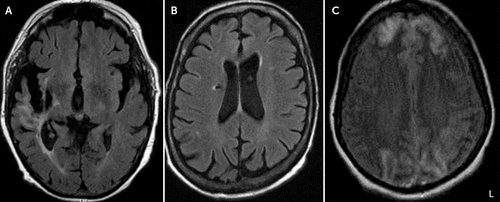
la FIGURA 1., Exploraciones cerebrales axiales que destacan áreas de lesiones vasculares grandes en tres pacientes con delirios de Cotardsa
a la imagen muestra lesiones vasculares grandes en tres pacientes con delirios de Cotard, incluyendo un infarto crónico del territorio de la arteria cerebral media derecha con encefalomalacia del lóbulo frontal-temporal y gliosis en el paciente 3 (A), un infarto lacunar de corona radiata derecha crónico con hemosiderina asociada en el paciente 5 (B), e infartos bilaterales del hemisferio cerebral que afectan ambos lóbulos frontales anteriormente y ambos lóbulos occipitales en el paciente 10 (C). L = lado izquierdo de la imagen.,
Once de los 12 pacientes recibieron tratamiento, y los 11 experimentaron una mejoría y/o resolución de los delirios de Cotard (Tabla 1). Los tratamientos utilizados en los pacientes incluyeron terapia electroconvulsiva (TEC), Psicoterapia, Terapia Conductual, ansiolíticos (buspirona), antidepresivos (citalopram), antipsicóticos (risperidona, quetiapina, lurasidona y litio) anticonvulsivos (ácido valproico, lacosamida y lamotrigina), sedantes (clonazepam y lorazepam), terapia de rehidratación y eliminación de medicamentos ofensivos., La respuesta a la TEC fue variable en cuanto al número de tratamientos (rango: 1-8) y la adición de farmacoterapia (Tabla 1). En la mayoría de los pacientes, el tratamiento farmacológico incluyó múltiples clases de fármacos (por ejemplo, lorazepam más ácido valproico más risperidona) (Ver Tabla 1).
discusión
los delirios de Cotard se notificaron en pacientes de un espectro relativamente amplio de trastornos neurológicos, psiquiátricos y médicos en este estudio. Curiosamente, hubo una predilección de género por los hombres., La mediana de edad de los individuos afectados fue de 52 años, lo que contrasta con la idea previamente propuesta de que el síndrome de Cotard es principalmente una condición de los ancianos.12
publicaciones Anteriores sobre el tema de Cotard han mostrado una asociación con dolores de cabeza,2 convulsiones,5 trombosis del seno sagital,8 atrofia cerebral,4 encefalopatía,1 infarto,7 catatonia,13,14 y síndrome de Capgras,7,11, en la que nos han confirmado., Además, identificamos otras posibles asociaciones diagnósticas no reportadas previamente, incluyendo deshidratación, psicosis esteroidea, parálisis supranuclear y / o psicosis de amantadina. Sin embargo, es importante señalar que en el paciente que presentó delirios de Cotard en el contexto de la psicosis inducida por deshidratación, se habían documentado previamente diagnósticos de esquizofrenia paranoide y parasitosis delirante, y antecedentes de adicción a opiáceos y benzodiazepam., Sin embargo, los delirios del paciente sí respondieron a la reanimación fluida, fortaleciendo la idea de su posible implicación en la fisiopatología.
la amantadina ha demostrado inducir psicosis y manía en la literatura, pero no se ha reportado previamente en aquellos que presentan delirios de Cotard.15,16 lo mismo ocurre con la hiponatremia17 relacionada con la deshidratación y el uso de corticosteroides.18
la mayoría (64%) de los pacientes presentaron alteraciones derechas o bilaterales., Este es un hallazgo importante que se suma a la creciente literatura sobre los síndromes de identificación errónea delirante (DMSs), bajo los cuales algunos postulan que el síndrome de Cotard cae.19 además, los estudios han demostrado tendencias de aumento de la atrofia cerebral bilateral y de la atrofia mediana del lóbulo frontal, en particular en pacientes diagnosticados con enfermedad de Cotard20.también encontramos que la región más afectada fue el lóbulo frontal (36% bilateral o lateral derecho), aunque otras áreas también estuvieron involucradas. Se encontró atrofia cerebral Bilateral en cuatro de 11 pacientes (36%)., Las lesiones vasculares parecen ser el cambio más frecuente observado, especialmente en el lado derecho; esto se alinea con los hallazgos de varios informes.3,7,8
se ha notificado daño frontal derecho en aquellos con identificación errónea delirante.19,21,22 el síndrome de Cotard cae dentro de la categoría de hipofamiliaridad delirios del yo en términos de DMSs.19 se ha sugerido una hipótesis de «dos hits» para el DMSs, en la que el primer hit produce percepción anormal y el segundo hit conduce a la persistencia de la percepción anormal a pesar de que se presenten pruebas de lo contrario.,19 la fisiopatología de algunos de estos síndromes identificados implica desconexiones en los circuitos neuronales involucrados en la percepción del Yo, con posibles explicaciones que citan que los smd, en particular los delirios de hipofamiliaridad, resultan de una incapacidad para vincular las percepciones de estímulos externos o ambientales con memorias autobiográficas generadas internamente.,19,23 estudios citan que una lesión frontal derecha profunda podría interrumpir la conexión anatómica entre las regiones temporal y límbica y el lóbulo frontal dañado; esta desconexión podría resultar en una perturbación en la familiaridad de sí mismo, personas, lugares, objetos, etc., y la ocurrencia de lesión en el lóbulo frontal podría conducir a un problema para resolver el conflicto cognitivo.22 las lesiones específicamente del hemisferio no dominante también se han implicado en el síndrome de Cotard24, lo que indica que los hallazgos de cambios en el hemisferio no dominante pueden ser significativos., Además, se ha demostrado que los DMSs co-ocurren simultáneamente en la literatura previamente publicada.19 también lo vimos en nuestro paciente que presentaba delirios Capgras y Cotard, ambos clasificados como síndromes de hipofamiliaridad.19
en términos de modalidades de tratamiento, tanto la TEC como la farmacoterapia han demostrado ser eficaces en la lucha contra el síndrome de Cotard en la literatura.,3,21,25 un estudio previo demostró un aumento de la unión al receptor de dopamina en un paciente que presentaba el síndrome de Cotard26,lo que reforzó la asociación entre la esquizofrenia y el síndrome de Cotard a través de la hipótesis de la dopamina. Por lo tanto, la eficacia de los antagonistas de la dopamina como risperidona y quetiapina y los inhibidores selectivos de la recaptación de serotonina (ISRS) como citalopram (que también se ha demostrado que disminuye la dopamina en el cerebro) en esta condición puede explicarse fácilmente.,27 en una vena similar, la amantadina es un agonista del receptor de dopamina, lo que podría explicar potencialmente la psicosis y los delirios resultantes en el paciente 11.
el enfoque general para el tratamiento incluyó el tratamiento de la enfermedad médica o neuropsiquiátrica subyacente en todos los casos. Nuestro estudio también apunta al beneficio potencial de la psicoterapia conductual y en el tratamiento del síndrome de Cotard cuando se usa junto con la farmacoterapia., Las numerosas modalidades de tratamiento que han demostrado ser efectivas para aliviar los síntomas del síndrome de Cotard en este estudio son prometedoras, ya que confirman que el delirio a menudo es fácilmente combatible con tratamientos disponibles.
Las limitaciones de este estudio incluyen una cohorte relativamente pequeña, aunque se trata de un delirio poco frecuente, y la información de seguimiento incompleta para algunos pacientes. Además, en términos de neuroimagen, tres de los 12 pacientes no se sometieron a RM, lo que lamentablemente es una limitación inevitable en un estudio retrospectivo como este., Por lo tanto, se necesitan estudios de imagen multicéntricos, prospectivos, clínico-anatómicos y funcionales para determinar la interrupción anatómica o de la red que explica este delirio poco común pero interesante.
los autores no informan de relaciones financieras con intereses comerciales.,
1 Ramirez-Bermudez J, Aguilar-Venegas LC, Crail-Melendez D, et al.: Síndrome de Cotard en pacientes neurológicos y psiquiátricos. J Neuropsiquiatría Clin Neurosci 2010; 22: 409-416link, Google Scholar
2 Bhatia MS, Agrawal P, Malik SC: síndrome de Cotard en migraña (reporte de un caso). Indian J Med Sci 1993; 47:152–153medline, Google Scholar
3 Perez DL, Fuchs BH, Epstein J: A case of Cotard syndrome in a woman with a right subdural hemorrhage., J Neuropsiquiatría Clin Neurosci 2014; 26:E29–E30link, Google Scholar
4 Chatterjee SS, Mitra s: «yo no existo»—síndrome de Cotard en la atrofia de la corteza insular. Biol Psychiatry 2015; 77:e52–E53crossref, Medline, Google Scholar
5 Drake me Jr: síndrome de Cotard y epilepsia del lóbulo temporal. Psychiatr J Univ Ott 1988; 13:36–39medline, Google Scholar
6 Gardner-Thorpe C, Pearn J: The Cotard syndrome. Informe de dos pacientes: con una revisión del espectro extendido de «délire des négations.,»Eur J Neurol 2004; 11:563–566crossref, Medline, Google Scholar
7 Sottile F, Bonanno L, Finzi G, et al.: Síndrome de Cotard y Capgras tras ictus isquémico. J Stroke Cerebrrovasc Dis 2015; 24:E103–E104crossref, Medline, Google Scholar
8 Hu WT, Diesing TS, Meissner I: síndrome de Cotard en un paciente con trombosis del seno sagital superior. Biol Psychiatry 2006; 56:263sgoogle Scholar
9 Bhatia MS: síndrome de Cotard en tumor del lóbulo parietal., Indian Pediatr 1993; 30:1019–1021Medline, Google Scholar
10 Factor SA, Molho ES: Threatening auditory hallucinations and Cotard syndrome in Parkinson disease. Clin Neuropharmacol 2004; 27:205–207Crossref, Medline, Google Scholar
11 Butler PV: Diurnal variation in Cotard’s syndrome (copresent with Capgras delusion) following traumatic brain injury. Aust N Z J Psychiatry 2000; 34:684–687Crossref, Medline, Google Scholar
12 Berrios GE, Luque R: Cotard’s delusion or syndrome? a conceptual history., Compre Psychiatry 1995; 36: 218-223crossref, Medline, Google Scholar
13 Basu a, Singh P, Gupta R, et al.: Síndrome de Cotard con catatonia: combinación única. Indian J Psychol Med 2013; 35: 314-316crossref, Medline, Google Scholar
14 Weiss C, Santander J, Torres R: Catatonia, neuroleptic malignant syndrome, and Cotard syndrome in a 22-year-old woman: a case report. Reporte de caso Psychiatry 2013; 2013:452646Crossref, Medline, Google Scholar
15 Smith EJ: amantadine-induced psychosis in a young healthy patient., Am J Psychiatry 2008; 165:1613Crossref, Medline, Google Scholar
16 Borison RL: Amantadine-induced psychosis in a geriatric patient with renal disease. Am J Psychiatry 1979; 136:111–112Crossref, Medline, Google Scholar
17 Singh RK, Chaudhury S: Hyponatremia-induced psychosis in an industrial setting. Ind Psychiatry J 2009; 18:137–138Crossref, Medline, Google Scholar
18 Siddiqui Z, Ramaswamy S, Petty F: Quetiapine therapy for corticosteroid-induced mania., Can J Psychiatry 2005; 50:77–78Crossref, Medline, Google Scholar
19 Darby R, Prasad S: Lesion-related delusional misidentification syndromes: a comprehensive review of reported cases. J Neuropsychiatry Clin Neurosci 2016; 28:217–222Link, Google Scholar
20 Joseph AB, O’Leary DH: Brain atrophy and interhemispheric fissure enlargement in Cotard’s syndrome. J Clin Psychiatry 1986; 47:518–520Medline, Google Scholar
21 Debruyne HPM, Peremans K, Audenaert K: Cotard’s syndrome., Mind Brain 2011; 2: 67–72Google Scholar
22 Feinberg TE, Keenan JP: The Lost Self: Pathologies of the Brain and Identity. Oxford, Reino Unido, Oxford University Press, 2005crossref, Google Scholar
23 Darby RR, Caplan D: «Cat-gras» delusion: a unique misidentification syndrome and a novel explanation. Neurocase 2016; 22: 251-256crossref, Medline, Google Scholar
24 McKay R, Cipolotti L: Attributional style in a case of Cotard delusion., Conscious Cogn 2007; 16:349–359Crossref, Medline, Google Scholar
25 Grover S, Shah R, Ghosh A: Electroconvulsive therapy for lycanthropy and Cotard syndrome: a case report. J ECT 2010; 26:280–281Crossref, Medline, Google Scholar
26 De Risio S, De Rossi G, Sarchiapone M, et al.: A case of Cotard syndrome: (123)I-IBZM SPECT imaging of striatal D(2) receptor binding. Psychiatry Res 2004; 130:109–112Crossref, Medline, Google Scholar
27 Kaneko F, Kawahara Y, Kishikawa Y, et al.,: El tratamiento a largo plazo del citalopram altera las respuestas de la tensión de los sistemas corticales de la dopamina y de la noradrenalina: el papel de los receptores corticales 5-HT1A. Int J Neuropsychopharmacol 2016; 19:pyw026Crossref, Medline, Google Scholar