
» Doctor, ¿qué es SCAD?»
ella era una mujer multiparo de 39 años ingresada para evaluación de dolor torácico que comenzó mientras veía televisión. El dolor torácico fue descrito como intensidad moderada, presión torácica subesternal, peor con el esfuerzo. No hay fiebres recientes, escalofríos, diarrea o factores estresantes sociales. No tenía factores de riesgo de enfermedad arterial coronaria (EAC) ni antecedentes familiares de EAC temprana. Al ingreso, sus signos vitales estaban estables.,
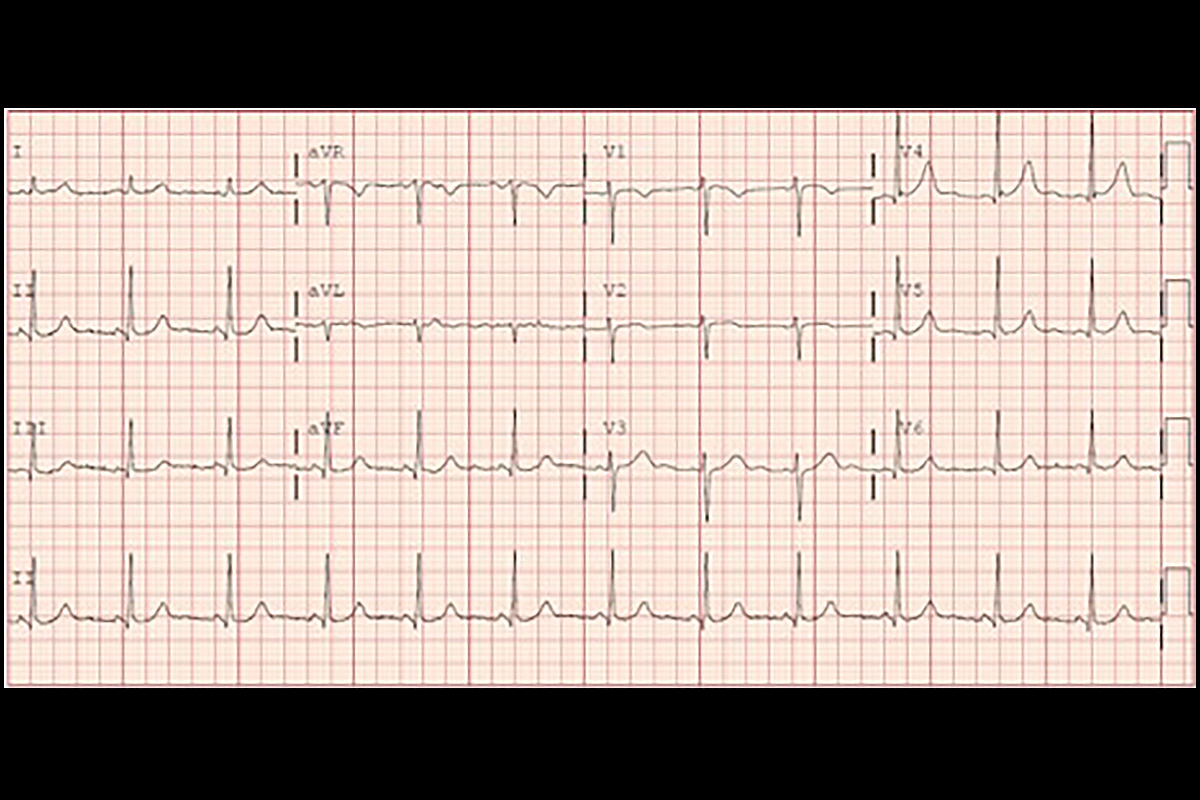
el electrocardiograma (ECG) mostró ritmo sinusal sin alteraciones del ST-T relativas a la isquemia. Los resultados de laboratorio revelaron niveles elevados de troponina. El ecocardiograma transtorácico mostró función sistólica normal del ventrículo izquierdo (VI), movimiento normal de la pared del VI y sin enfermedad valvular significativa. Su dolor en el pecho se resolvió con nitroglicerina sublingual.
le informé que me preocupaba que tuviera SCAD (disección coronaria espontánea) y le recomendé una angiografía coronaria. Mi paciente y la enfermera se sorprendieron porque ninguno había oído hablar del término «SCAD».,»
Definición, Epidemiología, Fisiopatología
 haga Clic en la imagen para una vista más grande.
haga Clic en la imagen para una vista más grande. la SCAD es una causa no ateroesclerótica de síndrome coronario agudo y muerte súbita cardíaca. La SCAD se define como una disección no iatrogénica y no traumática de una arteria coronaria epicárdica y/o formación de hematoma intramural, que conduce a la oclusión parcial o completa de la arteria coronaria.,1,2
la SCAD afecta predominantemente a mujeres pre y perimenopáusicas, y es una causa frecuente de infarto de miocardio en el embarazo y el período posparto. La Edad Media para la CEC en mujeres se ha notificado entre 42 y 53 años.
los factores de riesgo predisponentes incluyen displasia fibromuscular, sexo femenino y enfermedad del tejido conectivo. El estrés emocional intenso, el esfuerzo físico intenso, especialmente las actividades de Valsalva y las fluctuaciones hormonales están asociados con la SCAD.,
la SCAD se caracteriza por el desarrollo espontáneo de un hematoma intramural dentro de la pared arterial coronaria, que constriñe la luz verdadera causando isquemia miocárdica y / o infarto. La disección íntima puede estar presente.
Se han propuesto dos mecanismos para la fisiopatología de la SCAD.3,4 la primera hipótesis mecanicista involucra desgarro íntimo y disección de medios con la creación de un falso lumen.
el segundo involucra disección media, formación de hematoma y compresión luminal pero sin desgarro íntimo., En el segundo mecanismo, se plantea la hipótesis de que el sangrado arterial ocurre dentro del vaso vasorum, lo que conduce a una hemorragia intramural y posterior compresión luminal.
Se sugiere que en algunos casos, el hematoma intramural grande se rompe en la luz verdadera. La arteria descendente anterior izquierda (da) es la arteria coronaria más comúnmente afectada en la SCAD.
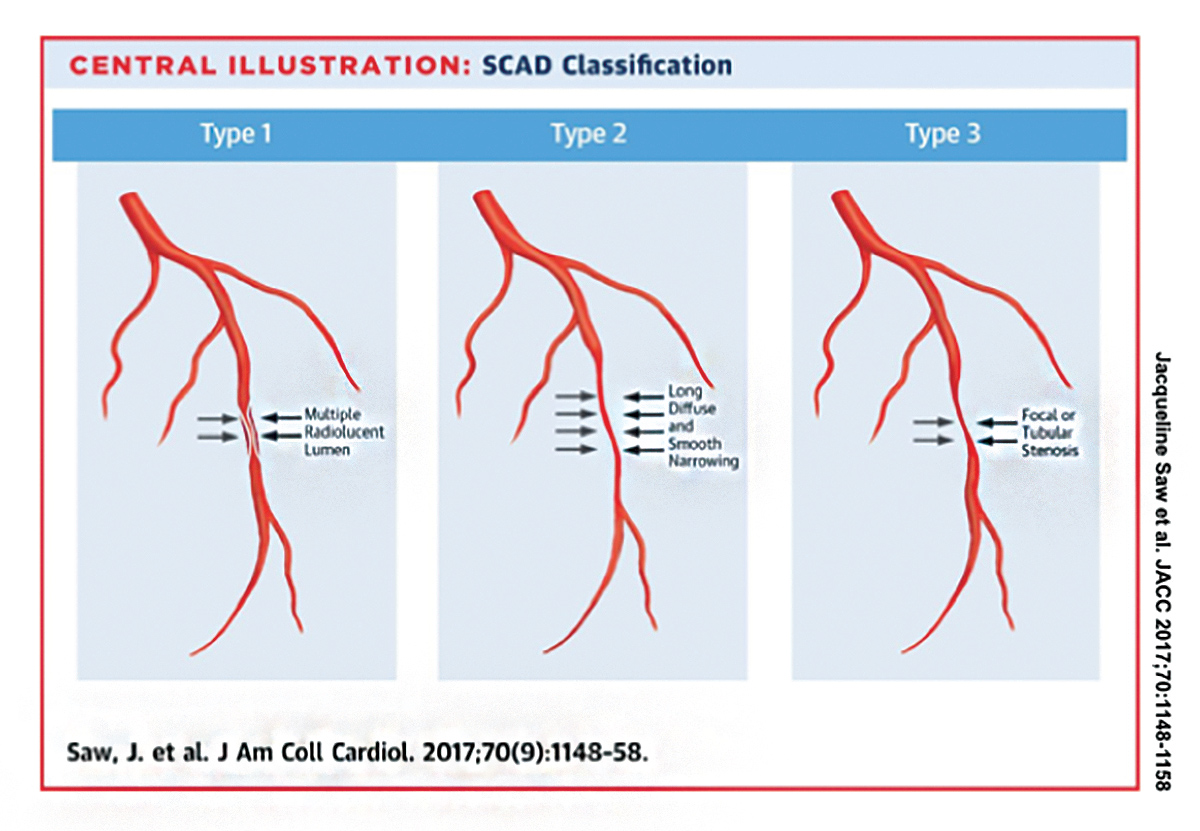
angiográficamente, se han identificado tres tipos de SCAD (Figura 1).5 el SCAD tipo 1 Se identifica mediante tinción de tinte de contraste que revela lúmenes radiolúcidos dobles o múltiples separados por colgajo radiolúcido., La SCAD tipo 2 Se identifica por estrechamiento luminal difuso o estenosis (generalmente >20 mm) de la arteria coronaria sin disección.
la CEC tipo 2 es el tipo más común de CEC presente y se ha notificado en más del 60% de los pacientes con CEC. La dependencia exclusiva de los hallazgos angiográficos tradicionales de múltiples lúmenes o tinción de contraste de las paredes arteriales daría lugar a un diagnóstico fallido en más de la mitad de los pacientes con SCAD.,
la SCAD tipo 3 es rara e imita la aterosclerosis Ò hay estenosis focal o tubular (<20 mm) pero no hay aterosclerosis en las otras arterias coronarias. Por lo general, se requieren imágenes intracoronarias para confirmar la CAAD Tipo 3.
presentación clínica y diagnóstico
 haga clic en la imagen de arriba para una vista más grande.
haga clic en la imagen de arriba para una vista más grande. Los pacientes generalmente, pero no siempre se presentan con síntomas típicos de infarto de miocardio. Las anormalidades de laboratorio y ECG incluyen niveles elevados de troponina y anormalidades del segmento ST., La angiografía coronaria invasiva es el «estándar de oro» utilizado para el diagnóstico de SCAD.
aunque la angiografía cardíaca por tomografía computarizada (ATC) no invasiva puede visualizar la CAD, puede perderse inadvertidamente o no visualizarse bien.6,7 la IVUS y la tomografía de coherencia óptica (OCT) son importantes herramientas complementarias de imagen durante la coronariografía invasiva cuando el diagnóstico es incierto,8 pero conllevan el riesgo añadido de disección iatrogénica y no deben utilizarse de forma rutinaria.,
Manejo del SCAD
el manejo depende de la presentación clínica del paciente, la estabilidad hemodinámica, el flujo coronario y la arteria coronaria afectada. Para pacientes clínicamente estables con flujo arterial coronario preservado, generalmente se recomienda un manejo médico conservador. Esto se basa en observaciones de que los vasos SCAD tienden a sanar y los hematomas intramurales se resuelven con el tiempo. El curso del tiempo para la curación ocurre típicamente por un mes.,1,2
se recomienda terapia médica conservadora con dosis bajas de aspirina durante al menos un año, bloqueo beta (si se tolera) e insuficiencia cardíaca terapia médica dirigida (si hay disfunción sistólica del VI).
 haga clic en la imagen de arriba para una vista más grande.
haga clic en la imagen de arriba para una vista más grande. el uso de estatinas debe ser individualizado con base en las directrices para la prevención primaria de la EAC. La anticoagulación crónica no está indicada a menos que haya otra razón médica para la anticoagulación sistémica.,
Los pacientes tratados de forma conservadora deben ser monitorizados como pacientes hospitalizados durante al menos tres días, ya que algunos pacientes desarrollan complicaciones que requieren revascularización de emergencia. Para los pacientes con inestabilidad hemodinámica, arritmias malignas, angina recurrente o afectación de la arteria principal izquierda, se debe considerar fuertemente la revascularización. La revascularización puede realizarse con ICP o CABG.
el pronóstico a largo plazo para los pacientes con SCAD es bueno, aunque se puede presentar recidiva.,9 es importante tener en cuenta que la revascularización de la arteria coronaria no previene la recurrencia de eventos futuros de CAD. La hipertensión sistémica9 y la tortuosidad de la arteria coronaria10 se han asociado con eventos recurrentes.
se puede requerir un manejo multidisciplinario en equipo dependiendo de la presentación clínica del paciente, arteriopatías vasculares extracoronarias coexistentes y comorbilidades.,1
Se recomienda fuertemente el cribado arterial Extracoronario debido a la alta asociación de arteriopatías vasculares extracoronarias como otras disecciones aisladas, displasia fibromuscular (DMF), aneurismas, tortuosidad y dilatación.7 la fiebre aftosa es la arteriopatía más común asociada a la CAD.
 electrocardiograma del paciente al ingreso
electrocardiograma del paciente al ingresoHaga clic en la imagen de arriba para una vista más grande.
 arteria descendente anterior izquierda del paciente Post-ICP
arteria descendente anterior izquierda del paciente Post-ICP
Haga clic en la imagen de arriba para una vista más grande.,
el cribado debe realizarse con ATC o angiografía por resonancia magnética (cabeza, cuello, abdomen y pelvis). Se puede requerir asesoramiento de salud Mental para pacientes con angustia emocional asociada con SCAD. Todos los pacientes deben ser remitidos a rehabilitación cardíaca. Aunque se aconseja a los pacientes que eviten el esfuerzo físico extremo, incluidos los deportes competitivos, se recomienda la actividad física moderada.
no se recomienda el embarazo después de un episodio de SCAD. Si se contempla el embarazo, la medicina materno-fetal y la cardiología deben estar involucradas durante el embarazo., La migraña es una comorbilidad común en pacientes con SCAD.
Los pacientes con migrañas deben evitar los medicamentos vasoconstrictores y la remisión neurológica puede ser necesaria. La derivación genética médica puede estar justificada, especialmente si hay antecedentes familiares de muerte cardíaca súbita temprana o trastornos hereditarios del tejido conectivo.
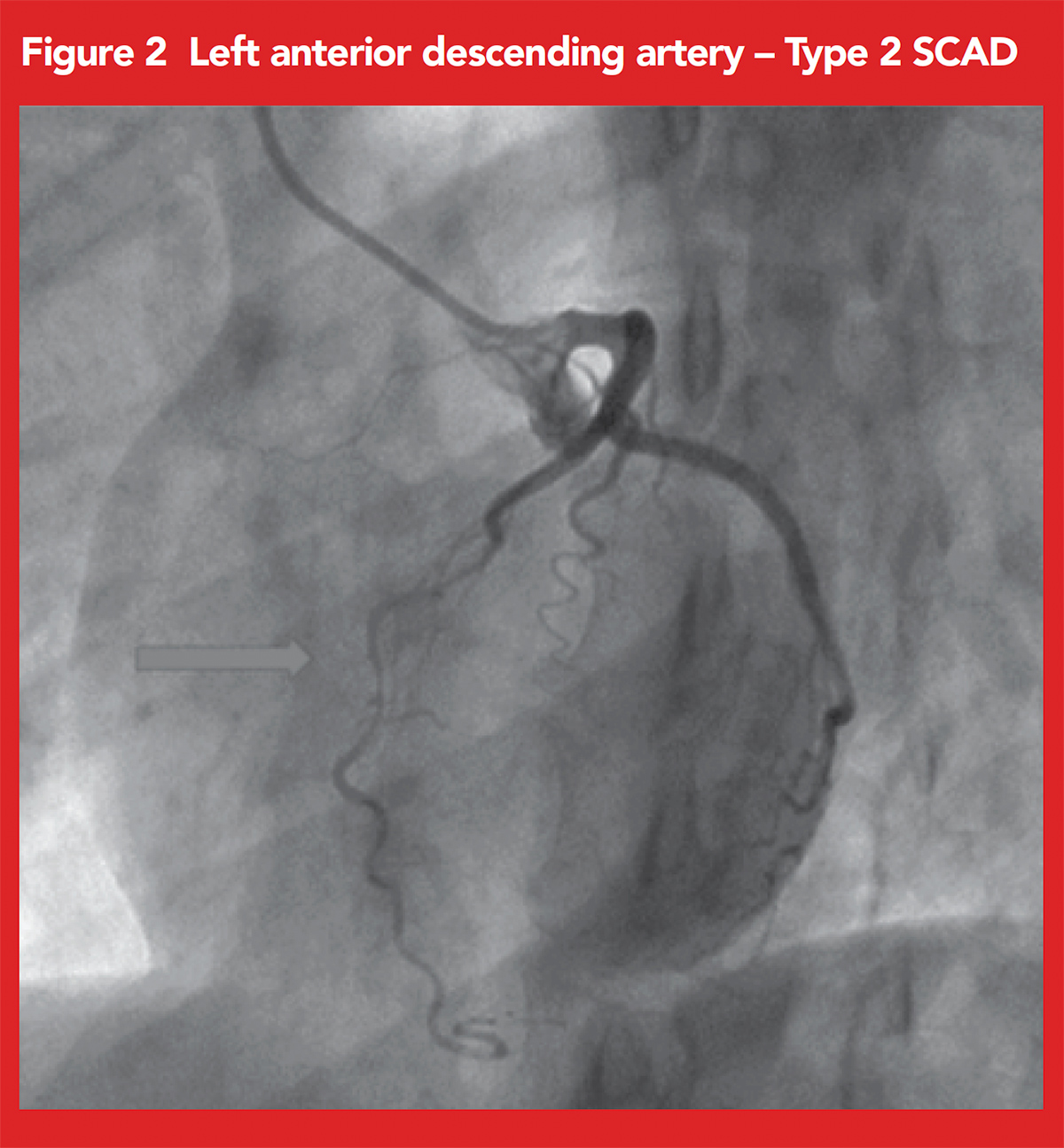
nuestro paciente se sometió a una coronariografía, que mostró un estrechamiento difuso significativo de la da media con respecto a la CAD tipo 2 (Figura 2).,
debido al territorio miocárdico en riesgo de isquemia, se tomó la decisión clínica de realizar ICP, que se realizó con stents liberadores de fármacos superpuestos. Se inició tratamiento con aspirina y clopidogrel, sin tratamiento con estatinas.
Las imágenes de la coronariografía fueron enviadas al registro de la SCAD de Mayo Clinic, que confirmó el diagnóstico de la SCAD. La ATC de cabeza y cuello reveló DMF en la arteria vertebral izquierda distal. La ATC de tórax abdomen y pelvis no reveló ningún hallazgo vascular preocupante. Estaba Libre de dolor en el pecho en su seguimiento cardiovascular de un año.,
En conclusión, es importante considerar las enfermedades cardiovasculares predominantes en mujeres con dolor torácico. Estas condiciones incluyen miocardiopatía de Takotsubo y SCAD. La SCAD debe ser considerada en mujeres jóvenes y de mediana edad sin factores de riesgo tradicionales para EAC aterosclerótica que presenten síntomas relacionados con el síndrome coronario agudo.
los proveedores de atención de la salud y la educación de los pacientes / comunidad sobre las enfermedades cardiovasculares predominantemente femeninas son importantes.,11

Nkechi Ijioma, MD, FACC, es cardiólogo intervencionista en Altru Health System En Grand Forks, ND, y profesor asistente clínico en la Universidad de Dakota del Norte. Ella expresa su gratitud a Sharonne N. Hayes, MD, FACC, y Marysia S. Tweet, MD, FACC, en Mayo Clinic, por su revisión experta.,erimenopausia, anomalías de los vasos coronarios, Electrocardiografía, arritmias cardíacas, aterosclerosis, muerte súbita, cardíaca, dolor torácico, registros, insuficiencia cardíaca, Hematoma, pronóstico, prevención primaria, aneurisma, período posparto, Abdomen, Deportes, fiebre, ejercicio, comorbilidad, Pelvis, hemodinámica, enfermedades del tejido conjuntivo, trastornos de migraña, derivación y consulta, personal de salud, intervención coronaria percutánea, asesoramiento, tinción y etiquetado, equipo de Atención al paciente, tejido conjuntivo, Neurología, Diabetes Mellitus tipo 2
< volver a los listados